Кашель у детей дифференциальная диагностика


В детском возрасте кашель — второй по частоте симптом после насморка, чаще регистрируется у детей дошкольного возраста: двое из трех детей в возрасте от рождения до 4 лет посещают врача не реже одного раза в год с острыми респираторными инфекциями, и три четверти из них кашляют [1, 2]. Кашель представляет собой защитный рефлекс, направленный на освобождение дыхательных путей от бронхиальной секреции, патологического инородного содержимого, раздражающих веществ, продуктов воспаления [3].
В зависимости от выраженности воспаления кашель может быть продуктивным — с выделением секрета из дыхательных путей, непродуктивным — сухим, без выделения мокроты. Влажный кашель является специфической особенностью фазы экссудации, помимо заболеваний нижних дыхательных путей он может наблюдаться при заболеваниях верхних дыхательных путей (например, при риносинусите, аденоидите, сопровождающихся стеканием слизи по задней стенке глотки (postnasal drip syndrome)) [4].
По продолжительности кашель может быть острым, подострым, хроническим и рецидивирующим, возникать периодически или быть постоянным, может изменяться в зависимости от положения тела, под воздействием табачного дыма, температуры воздуха [5]. Хронический детский кашель (т. е. кашель у детей в возрасте до 15 лет) определяется как ежедневный кашель, продолжающийся более 8 нед. [6].
Диагностика при детском кашле
В 75% случаев кашель является острым проявлением таких заболеваний, как инфекция верхних дыхательных путей или острый бронхит [7]. Третьей по распространенности причиной кашля является бронхиальная астма (БА); другие потенциально опасные причины встречаются гораздо реже.
На рисунке 1 показано, что в подавляющем большинстве случаев острый кашель у детей вызван острыми вирусными инфекциями (простуда, острый бронхит, круп и грипп). Хотя обычно нет необходимости дифференцировать в этих случаях хронические респираторные и сердечные заболевания, острый кашель может указывать на заболевания, которые врач не должен пропустить, такие как БА, бронхиолит, коклюш, пневмония и аспирация инородных тел [3, 7]. Тщательно собранный анамнез обычно дает информацию о таких заболеваниях.![Рис. 1. Распределение причин острого кашля среди детей в практике педиатра [3] Рис. 1. Распределение причин острого кашля среди детей в практике педиатра [3]](https://www.rmj.ru/upload/medialibrary/d07/40-1.png)
Оценивая некоторые характеристики кашля, врачи часто могут определить локализацию, а иногда и характер заболевания, которое его вызывает. Кашель при фарингите обычно сухой и не особенно сильный. Приступ судорожного сухого кашля с репризами является особенностью коклюша. Кашель при ларингите сопровождается охриплостью голоса. Битональный кашель является редким, но важным признаком стеноза главного бронха и трахеи увеличенными лимфатическими узлами или инородным телом и характеризуется одновременным появлением одного глубокого, хриплого тона и одного высокого тона. Сдержанный кашель с одышкой, болью в плевральной области (ребенок старается подавить кашлевой рефлекс) возникает при плевропневмонии. При продуктивном кашле можно предположить наличие заболеваний нижних дыхательных путей, БА или пневмонии, а также хронических легочных заболеваний, таких как муковисцидоз, бронхоэктазы и др. [3, 4, 8].
Подострый кашель продолжается 3–8 нед. [8]. Он может наблюдаться после специфических инфекций (например, Mycoplasma pneumoniae), сопровождается бронхиальной гиперреактивностью, которая способствует поддержанию кашля в течение нескольких недель даже после того, как инфекция разрешилась. Постинфекционная гиперреактивность дыхательных путей, приводящая к подострому кашлю, практически не изучалась [3]. Отсутствуют рандомизированные контролируемые исследования по вопросам профилактики и/или лечения этого состояния. Хотя ингаляционные кортикостероиды или антагонисты лейкотриеновых рецепторов наиболее часто назначаются при подостром кашле, нет никаких научных доказательств необходимости их применения, основанных на рандомизированных контролируемых исследованиях. Причиной подострого кашля также может быть коклюш, кашель в этом случае сопровождается пароксизмами, нарушающими активность и сон ребенка, несмотря на разрешение инфекции [10].
Неинфекционные причины подострого кашля включают гастроэзофагеальный рефлюкс, аспирацию и БА [3, 10, 12]. Диагноз БА вероятен, когда выявляется кожная сенсибилизация к сезонным аллергенам или если симптомы возникают после воздействия аллергенов окружающей среды и других триггеров [11]. Субклиническая хроническая сердечная недостаточность также может быть причиной острого и подострого кашля, особенно в периоды перегрузки жидкостью [12].
Отсутствуют надежные показатели для прогнозирования продолжительности кашля (т. е. разрешение в течение 3 нед.), также невозможно предсказать, какой кашель сохранится в подострой или хронической стадии. Эффективная терапия может прервать кашель или сократить его продолжительность, но при проведении неадекватной терапии возможен переход острого кашля в подострый или хронический. Кроме того, рецидивирующие острые эпизоды кашля могут быть проявлением недиагностированного хронического заболевания (например, БА) [7, 12]. Таким образом, необходим стандартный диагностический и терапевтический подход с учетом продолжительности кашля, применяемый педиатром в первичной диагностике.
Для дифференцировки кашля необходимо уточнение анамнеза, наследственности, аллергостатуса ребенка, эффективности предшествующей терапии. У ребенка с подострым и хроническим кашлем в качестве дополнительного обследования, кроме общего анализа крови и рентгенографии грудной клетки, необходимы исследование функции внешнего дыхания (спирография, бронхофонография), мокроты, определение иммунного или аллергологического статуса, КТ органов грудной клетки, обследование пищеварительной системы. Консультация ЛОР-врача необходима для исключения патологии верхних дыхательных путей [5, 8, 10].
Лечение кашля у детей
Эффективность лечения кашля во многом зависит от правильного и своевременного диагностирования заболевания. Лекарственная терапия назначается, когда кашель не выполняет свою защитную функцию, т. е. не способствует очищению дыхательных путей, и направлена на разжижение мокроты, снижение ее адгезивности (вязкости) и увеличение тем самым эффективности кашля [9, 13]. Основные группы препаратов, применяемые для терапии кашля: противокашлевые, отхаркивающие и муколитические (табл. 1) [13].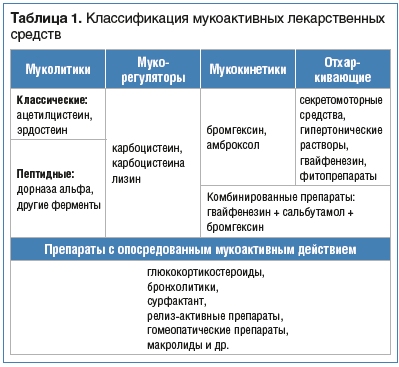
Наиболее часто используемые муколитические препараты разжижают мокроту в результате прямого воздействия активно действующих компонентов на трахеобронхиальный секрет и/или слизистую респираторного тракта. Препарат бромгексин и его активный метаболит амброксол обладают секретолитическим и секретомоторным действием за счет стимуляции выработки альвеолярного и бронхиального сурфактанта, нейтральных мукополисахаридов (более выражена у амброксола), деполимеризации кислых мукополисахаридов. Карбоцистеин обладает муколитическим и мукорегуляторным эффектами, поскольку стимулирует активность сиаловой трансферазы, регенерацию слизистой дыхательных путей и продукцию нормальной физиологической слизи.
Ацетилцистеин является хорошо изученным препаратом и используется в клинической практике уже несколько десятков лет. Оригинальный ацетилцистеин известен в нашей стране и всему мировому терапевтическому сообществу под названием Флуимуцил. Он стал основой целого класса препаратов для лечения органов дыхания — муколитиков.
Ацетилцистеин представляет собой N-производное природной аминокислоты цистеин, относится к секретолитическим средствам. Действие препарата в качестве муколитика связано с присутствием сульфгидрильной группы в структуре молекулы, которая расщепляет дисульфидные связи гликопротеидов, значительно снижая вязкость мокроты. Доказано также влияние ацетилцистеина на трахеобронхиальный секрет, которое заключается в нормализации синтеза секрета бокаловидными клетками. В ряде работ показано протекторное действие препарата в отношении клеток цилиарного эпителия [13]. В последние годы спектр показаний к применению ацетилцистеина расширяется, что связано с его антиоксидантным, гепатопротекторным действием. Препарат отличается высокой безопасностью и хорошей переносимостью, что важно в педиатрической практике. При назначении препарата, особенно в педиатрии, важен выбор формы выпуска. Ацетилцистеин (Флуимуцил) представлен разными формами, одна из которых наиболее удобна для дозирования и приема ребенком. Речь идет о Флуимуциле 20 мг/мл в форме раствора для приема внутрь. Отличие его в том, что он не содержит сахар, а в жидкой форме ацетилцистеин легко и быстро всасывается, достигая более быстрого лечебного эффекта.
Назначение муколитиков показано не только при заболеваниях нижних дыхательных путей, но и при болезнях ЛОР-органов, сопровождающихся выделением слизистого и слизисто-гнойного секрета (риниты, синуситы) [14].
Поскольку наиболее частой причиной кашля являются респираторные инфекции, имеющие вирусную природу, назначения системной антибактериальной терапии не требуется [15]. Это положение относится к большинству заболеваний верхних отделов респираторного тракта, а также к острым бронхитам и трахеобронхитам. В ряде случаев (вследствие активизации микробной аутофлоры, бактериальной суперинфекции, вирусно-бактериальных бронхитов или, реже, первично бактериальных) необходимо рассмотреть возможность назначения антибактериальной терапии. Присоединение бактериальной инфекции приводит к нарастанию тяжести заболевания и удлинению сроков выздоровления. При этом отмечаются сохранение фебрильной лихорадки до 5 дней от начала заболевания или повторный подъем температуры, появление гнойного секрета в дыхательных путях, интоксикация, а также затяжной характер респираторной инфекции [8, 15].
В современных рекомендациях указано на необходимость рационально подходить к назначению системных антибиотиков при острых неосложненных инфекциях дыхательных путей [16]. В таких случаях альтернативой является применение местных антимикробных средств, например тиамфеникола глицината ацетилцистеината (ТГА). ТГА (Флуимуцил®-антибиотик ИТ) представляет собой комбинированный препарат, обладающий антибактериальной, муколитической, антиоксидантной и противовоспалительной активностью [17]. Возможность местного применения препарата, в т. ч. ингаляционно, с помощью небулайзера, значительно расширяет возможности его использования при респираторных заболеваниях, в частности в педиатрической практике.
Антибиотик (тиамфеникол), входящий в состав препарата, обладает активностью в отношении большинства бактериальных возбудителей внебольничных инфекций дыхательных путей, в т. ч. атипичных бактерий, не уступая по антимикробной активности и клинической эффективности макролидам [17]. Ингаляционное введение тиамфеникола в сочетании с N-ацетилцистеином создает высокие концентрации в очаге инфекции, что повышает эффективность проводимой терапии.
В настоящее время накоплен значительный опыт топического использования ТГА при различных заболеваниях верхних и нижних дыхательных путей, как острых, так и хронических (риносинусита, среднего отита, тонзиллофарингита и др.) [18]. Имеются клинические данные об использовании препарата у взрослых и детей с острыми бактериальными инфекциями нижних дыхательных путей и мукостазом (трахеобронхит), при хроническом бронхите, хронической обструктивной болезни легких, муковисцидозе [19, 20].
Исследования показали, что лечение риносинуситов с помощью ингаляционного введения препаратов позволяет быстро восстановить адекватное носовое дыхание, а также сократить частоту применения инвазивных методов лечения или отказаться от их использования. Помимо точной доставки лекарственного препарата в место воспаления ингаляционная терапия позволяет добиться увлажнения слизистой оболочки носа и околоносовых пазух, ускорить регенерацию реснитчатого эпителия, улучшить мукоцилиарный клиренс [21]. При лечении острого риносинусита используется доза ТГА 250 мг 2 р./сут, достаточная и для создания депо препарата в пазухе [22]. Прием препарата уменьшает необходимость проведения пункций верхнечелюстных пазух (в т. ч. и повторных), уже к 3-му дню от начала лечения значительно снижается выраженность основных симптомов заболевания. Исследования также продемонстрировали безопасность и низкую частоту побочных эффектов при использовании данного препарата [14, 21].
В 2015–2017 гг. в Университетской детской клинической больнице Первого МГМУ им. И.М. Сеченова было проведено сравнительное исследование по оценке эффективности применения ингаляционного ТГА (Флуимуцил®-антибиотик ИТ) и системной антибактериальной терапии у детей с острым бронхитом [23]. Результаты исследования показали, что топическое применение комбинированного препарата позволяет не только добиться выраженного клинического улучшения, но и снизить частоту использования системной антибактериальной терапии. По эффективности ТГА не уступал макролидам [23]. ТГА назначается в качестве стартовой антибиотикотерапии взамен системных препаратов (или дополнительно к стартовой системной терапии антибиотиками при ее недостаточной эффективности) в дозе 250–500 мг 2 р./сут с интервалом 12 ч. Разовая доза препарата вводится с помощью прибора ингаляционной доставки. Курс лечения составляет 7 дней в зависимости от тяжести заболевания и динамики симптомов [22].
Заключение
При затяжном течении респираторной инфекции у детей, сопровождающейся малопродуктивным кашлем, целесообразно ингаляционное введение уникального комплексного соединения — ТГА. Возможность местного применения ТГА, в т. ч. с помощью небулайзера, значительно расширяет сферу его применения при респираторных заболеваниях, в частности в педиатрической практике. Накопленный опыт позволяет рекомендовать широкое назначение Флуимуцила-антибиотика ИТ в качестве более безопасной альтернативы системным антибиотикам при заболеваниях верхних и нижних дыхательных путей, а также в качестве стартового антибиотика при остром бронхите у детей, особенно при необходимости сочетания с муколитической терапией.
Кашель, сохраняющийся не более 2 нед., рассматривается как острый, сохраняющийся в течение 3–4 нед. – как подострый и более 4 нед. – как хронический. Кашель, сохраняющийся более 4 нед. или повторяющийся более 4 раз в году, требует расширенных диагностических вмешательств. Кашель у новорожденных и детей грудного возраста всегда трактуется как патологический и требует расшифровки. Кашель, особенно рецидивирующий или персистирующий, может быть признаком хронического заболевания легких, что требует оптимально построенной диагностической тактики, учитывающей механизмы его возникновения и системы неспецифической защиты дыхательного тракта.
Кашель как физиологическая реакция. Каждый кашлевой толчок обусловлен механическим, химическим или воспалительным раздражением кашлевых рецепторов, передачи сигнала по афферентным нервам в продолговатый мозг, оттуда – по эфферентным нервам к мускулатуре.
Кашлевые рецепторы располагаются в гортани, трахее, бронхах (максимальная плотность рецепторов – в области киля (шпоры) трахеи (carina tracheae)), плевре, слуховом проходе (афферентный и эфферентный нервы – блуждающий); в слизистой носа и придаточных пазух (афферентный нерв – тройничный, эфферентные – спинальные); глотке (афферентный нерв – языкоглоточный, эфферентный – диафрагмальный); в перикарде, диафрагме (афферентный и эфферентный нервы – диафрагмальный). Кашель реализуется в несколько этапов. Вначале следует усиленный вдох, завершающийся смыканием голосовой щели. Тут же активируется экспираторная мускулатура, внутригрудное давление возрастает до 60–300 мм рт.ст. Голосовая щель резко открывается, и воздушный поток устремляется по трахее со скоростью 100–280 м/с, что в полости рта соответствует объемной скорости 10 л/с. Такой резкий выброс воздуха при нормальных вязкости и объеме мокроты обеспечивает очищение бронхиального дерева [4–6].
Клинические характеристики кашля разнообразны. В зависимости от наличия или отсутствия мокроты кашель может быть продуктивным или, соответственно, непродуктивным. Непродуктивный кашель развивается при химическом, механическом или термическом раздражении дыхательных путей, атрофических процессах, часто полностью прекращается после снятия раздражителя. В качестве механических причин могут выступать инородные тела, давление на воздухоносные пути опухолей, метастазов, аневризматически расширенной аорты, подтягивание легочной паренхимы при фиброзирующих процессах. Выделяют кашель в покое или связанный с физической нагрузкой, дневной или ночной, в положении лежа, при еде или питье, при вдыхании холодного или загрязненного воздуха, приступообразный или повторяющийся, острый или хронический и т.д. Особенности кашля в сочетании с другими клиническими и лабораторно–инструментальными признаками позволяют склониться к тому или иному диагнозу.
Мелкое, частое покашливание типично для раздражения плевры. Важное значение имеет характер кашлевого толчка. Лающий кашель патогномоничен для эпиглоттита или ларингита. Приступообразный кашель со стридорозным вдохом типичен для коклюша, ночной кашель – свидетель сердечной недостаточности. Утренний кашель наблюдается при хронических бронхитах с бронхоэктазами. Кашель, регулярно повторяющийся во время или сразу же после еды, заставляет думать о грыжах пищеводного отверстия диафрагмы, дивертикулах пищевода или неврогенных расстройствах. Такой же кашель, но с отхождением пенистой мокроты, у детей раннего возраста типичен для пищеводно–бронхиальных свищей. Пароксизмальный кашель может за счет повышения внутригрудного давления вести к пневмотораксу, кровоизлияниям в коньюнктиву или мозг, а за счет резкого уменьшения возврата крови в левый желудочек с уменьшением, соответственно, выброса – приводить к обморочным состояниям. Дополнительные симптомы важны для уточнения причин кашля. Например, ретростернальные боли при кашле типичны для вирусных трахеобронхитов, слабость и потеря веса сопутствуют кашлю при опухолях и туберкулезе.
Отношение врача к каждому симптому или синдрому и построение дифференциально–диагностической схемы определяются формулировкой академика Е.М. Тареева: «Частые болезни встречаются часто, а редкие – редко». Врач всегда начинает дифференциальную диагностику с наиболее частых заболеваний, жизнеугрожающих состояний, после исключения этих двух групп остается время на спокойную работу.
Острый кашель чаще является проявлением острых респираторных инфекций. Простудные заболевания (риносинусит, бронхит) обычно вызываются вирусами, хотя возможна и бактериальная (пневмококки, гемофильная палочка) инфекция. Если общая клиническая картина соответствует неосложненному течению острой респираторной инфекции, нет смысла проводить дополнительные исследования. Состояние ребенка радикально улучшается в ближайшие 6–14 дней. После этого кашель сохраняется, например, при наличии синусита, раздраженных бронхов или аденоидита с затеканием слизи в дыхательные пути («постназальная капель»). В последнем случае родители отмечают приступ кашля после укладывания ребенка в постель, иногда эпизод завершается рвотой с отхождением слизи, после чего ребенок успокаивается и засыпает.
При дальнейшей работе с пациентом следует помнить о вероятности аллергического ринита, аспирации, бронхиальной астмы, коклюша и многих других состояний, в том числе внелегочных (например, сердечная недостаточность, травма грудной клетки).
Хронический кашель требует серьезных дифференциально–диагностических подходов. В поликлинических условиях самой частой причиной хронического кашля являются повторные респираторные инфекции. Ребенок 3–5 лет, посещающий детский сад, за счет постоянных новых контактов может болеть 5–8 раз в году. Даже если представить себе идеальную картину полного завершения респираторной инфекции за 14 дней, то получается, что фактически треть года ребенок непрерывно кашляет. Рецидивирующие или тяжело протекающие респираторные инфекции ведут к повреждению и слущиванию эпителия дыхательных путей, в результате чего поверхностные кашлевые рецепторы оказываются фактически обнажены. Реактивность бронхов резко увеличивается, появляется упорный сухой кашель, усиливающийся в загрязненной атмосфере, при пассивном курении или смене температуры.
Хронический, преимущественно ночной, сухой раздражающий кашель может быть вариантом одышки при бронхиальной астме у детей младшего возраста. Такие дети длительно ошибочно наблюдаются в диспансерной группе «часто болеющих детей». Для малосимптомной бронхиальной астмы характерны усиление кашля при физической нагрузке, отсутствие воспалительных изменений в анализах крови, безуспешность антибиотикотерапии, положительный эффект ингаляционных кортикостероидов. В связи с низкой кооперативностью детей младшего возраста и невозможностью спирографического исследования (бодиплетизмография применяется в очень ограниченном числе учреждений) показана бронхофонография.
Аспирация инородных тел свойственна, как правило, детям первых 3–х лет жизни. Обычно тут же после аспирации развивается тяжелый упорный кашель, постепенно ослабевающий. Иногда удается прослушать локализованные односторонние хрипы, сочетающиеся с ослаблением дыхательных шумов.
Когда–то хронический тяжелый кашель автоматически подводил врача к диагнозу туберкулеза. В современных условиях на первый план выдвигаются интерстициальные процессы в легких, бронхоэктатическая болезнь, муковисцидоз, α1–антитрипсиновая недостаточность и другие генетические болезни.
Осложнения кашля. Аллегорически, но очень образно, внешний вид человека с тяжелым хроническим кашлем прекрасно представлен на картине Дж. Арчимбольдо (рис. 1). Хорошо видны «малиновый цианоз» (признак легочной гипертензии), отечные веки, вздувшаяся грудная клетка, напряженные яремные вены, лимфатические узлы.
Кашель, особенно хронический, существенно снижает качество жизни, нарушает сон, вызывает обмороки за счет резкого уменьшения возврата крови в левый желудочек с уменьшением, соответственно, выброса. На высоте кашлевых толчков возможны недержание мочи, пневмоторакс и эмфизема. Напряжение дыхательной мускулатуры выливается в тендомиозиты диафрагмы и межреберных мышц, повышение концентрации креатинфосфокиназы. Существует вероятность брадикардии, атриовентрикулярного блока. Пароксизмальный кашель может за счет повышения внутригрудного давления привести к кровоизлияниям в конъюнктиву или мозг. В прежние времена вовсе не казуистическим осложнением коклюша у детей были инсульты.
В связи с этим перед врачом стоит проблема выбора оптимального препарата, исходя из общего состояния больного и причин и характеристик кашля.
Выбор противокашлевого средства должен определяться тем, что кашель – не болезнь, а проявление многих заболеваний. Лечение собственно кашля – симптоматическое. Необходимо выбрать препарат, снимающий нежелательные характеристики (вязкая мокрота, болезненность кашлевых толчков и т.д.), но сохраняющий защитные физиологические механизмы. Выбор противокашлевого препарата, как и любого препарата, должен проводиться по принципам доказательной медицины с учетом механизмов кашля, независимым определением возможных побочных и отдаленных эффектов. В качестве иллюстрации бездоказательных подходов к лечению можно привести рекламу 1885 г., рекомендующую в качестве детского противокашлевого средства кокаин1 (рис. 2).
Патофизиологические, реологические и клинические проявления большинства заболеваний верхних дыхательных путей свидетельствуют о важности секреторных нарушений как патогенетического звена. Так, воспаление сопровождается гипертрофией, гиперплазией, гиперфункцией бокаловидных железистых клеток с усилением секреции слизи, значительным увеличением количества фукомуцинов, уменьшением сиаломуцинов. Все это приводит к повышению вязкости слизи. Последнее неизбежно ведет к застою, способствует размножению бактерий. В этих условиях реснитчатый эпителий работает с избыточной нагрузкой, но не в состоянии обеспечить должный транспорт слизи. Длительная перегрузка приводит к истощению мукоцилиарного аппарата, дистрофии и атрофии эпителия. Это, в свою очередь, в еще большей степени угнетает неспецифическую защитную систему дыхательного тракта.
Порочный круг способны разорвать мукоактивные вещества, косвенно сказывающиеся и на неадаптивном (неспецифическом) иммунитете. Мукоактивные вещества действуют на секреторную активность слизистой и/или на сам секрет. В зависимости от механизма действия мукоактивные препараты подразделяются на препараты прямого действия на секрет (муколитики, мукогидратанты) и препараты непрямого действия (мукорегуляторы).
Существует большой арсенал средств, влияющих на слизеобразование в дыхательных путях. Однако некоторые из этих препаратов могут оказать раздражающее влияние, применение ряда из них (например, ДНК–аза) оправданно при тяжелых состояниях (например, муковисцидоз).
В условиях педиатрического участка предпочтение нередко отдается растительным препаратам. Но несертифицированные растительные сборы трудно контролируются по дозе действующего вещества, наряду с желаемым компонентом возможны иные соединения, вплоть до токсических. Интервал между лечебной и токсической дозами может оказаться очень небольшим. Так, при повышении дозы такие растительные препараты способны вызвать рвоту (например, солодка), повысить артериальное давление или спровоцировать аллергическую реакцию.
С этих позиций желателен выбор препарата доступного, обладающего минимальными побочными действиями и оказывающего влияние на различные механизмы патогенеза. К таким препаратам относится сложный по составу сироп Суприма–бронхо, растительные компоненты которого (адатода васика, солодка, куркума, базилик, имбирь, паслен, перец длинный, кардамон) даны в строго фиксированных дозах, обладают муколитическим, бронхолитическим, жаропонижающим и противовоспалительным действием [7]. Наличие кардамона обеспечивает вирусостатическое и бронхолитическое действие, что важно у детей, склонных к бронхообструктивному синдрому. Детям 3–6 лет препарат назначают по ½ чайной ложки 2–3 р./сут., детям 4–14 лет – по 1 чайной ложке 3 р./сут. При приеме Суприма–бронхо уже на 3–5–й день от начала терапии мокрота становилась менее густой, легко удалялась при кашлевых толчках. К 7–10–му дню кашель уже не регистрировался.
Заключение. Таким образом, Суприма–бронхо оказывает влияние на частоту кашля, быстро уменьшая его выраженность при хорошей переносимости препарата и отсутствии побочных реакций. Кашель быстро трансформируется из сухого во влажный с легкоотделяемой мокротой, что облегчает дренаж трахеобронхиального дерева. Многокомпонентный состав препарата Суприма–бронхо позволяет рекомендовать его как эффективное симптоматическое средство при воспалительных заболеваниях респираторного тракта. Современные мукоактивные многокомпонентные препараты наряду со своим непосредственным эффектом оказывают неспецифическое иммуностимулирующее действие, что делает их препаратами выбора при лечении заболеваний дыхательной системы у детей.
1 И в этом нет ничего удивительного. До 30–х годов ХХ века настойка опия свободно продавалась в аптеках как противодиарейное средство и воспринималась так же, как сейчас имодиум. В самых дорогих обувных магазинах США стояли небольшие рентгеновские аппараты, куда каждый желающий мог вставить ступню и проверить, не деформирует ли обувь его ногу.
