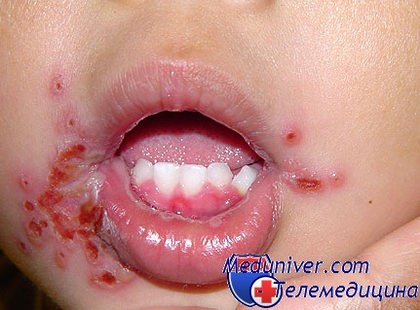
При лейкозе стоматит у

Стоматит и эпиглотит у гематологических пациентов с лейкозом – диагностика, лечениеКлетки слизистых оболочек желудочно-кишечного тракта, как и все активно делящиеся клетки организма, достаточно часто поражаются при цитостатической терапии с целью лечения острого лейкоза. Повреждение слизистых оболочек приводит к нарушению их функций (барьерной, всасывающей, секреторной и т. д.), что отрицательно сказывается на возможности пациента принимать пищу, может приводить к обезвоживанию, кровотечениям и т. д. Кроме того, учитывая постоянный контакт слизистых оболочек с субстратами, содержащими большое количество микроорганизмов (пища, кал, секреты ротовой полости и т. д.), при их повреждении крайне велик риск развития инфекции, в том числе и системной (особенно у больных с нейтропенией). а) Стоматит. Поражение слизистой оболочки ротовой полости (стоматит) обычно клинически проявляется через 5—7 дней после введения цитостатической терапии и длится около 2—3 нед. Наиболее часто поражается слизистая оболочка, покрывающая щеки, губы, мягкое небо, боковые поверхности языка и десны. Обычно первичное поражение слизистых оболочек обусловлено прямым цитостатическим воздействием, однако в дальнейшем клинические проявления могут быть обусловлены и вторичным инфицированием. Развитие стоматита обычно проходит 4 фазы: воспалительная (сосудистая), эпителиальная, язвенная (инфекционная) и реконвалесценция. Факторами, усугубляющими течение стоматита, являются нейтропения и иммуносупрессия. Риск развития и выраженность стоматита зависят от вида и дозы цитостатиков, наличия патогенных микроорганизмов в ротовой полости, функции слюнных желез и т. д. Значительно повышают риск развития стоматита и присоединение вторичной инфекции несоблюдение гигиены полости рта, наличие кариеса или заболеваний десен, плохо подогнанные зубные протезы и т. д. Проведение осмотра ротовой полости и опрос больного в большинстве случаев позволяют выявить наличие факторов, предрасполагающих к развитию стоматита. При возможности эти проблемы рекомендуется устранить перед началом цитостатической терапии. В случае развития стоматита оценка тяжести поражения слизистых оболочек должна проводиться с учетом не только данных осмотра (наличие эритемы, отека, язв), но и жалоб больного (боль, дискомфорт), а также способности принимать пищу. Рутинное проведение бактериологического анализа микрофлоры ротовой полости обычно малоинформативно в связи с наличием большого количества микроорганизмов, обитающих в ротовой полости. Было проведено большое количество исследований, направленных на выявление препаратов и методик, способных предотвратить развитие стоматита или уменьшить тяжесть его течения. С целью профилактики (цитопротекции) использовался сукральфат, простагландины и ингибиторы их синтеза (нестероидные противовоспалительные средства), кортикостероиды, антиоксиданты (витамины А и Е, глутамин), экстракт ромашки и т. д. Эффективность некоторых препаратов была показана в рандомизированных плацебоконтролируемых исследованиях (аппликации растворов витамина Е и р-каротина, нестероидные противовоспалительные средства), однако в данные исследования было включено крайне незначительное количество больных (10—20), что не позволяет рекомендовать эти методики для рутинного использования. Несмотря на предположение, что ускорение восстановления уровня лейкоцитов позволит сократить выраженность и длительность стоматитов, обусловленных интенсивной химиотерапией, использование Е-КСФ и ГМ-КСФ не позволило достичь данного результата. Неутешительными оказались результаты исследований, посвященных эффективности хлоргексидина. Регулярное полоскание рта раствором этого антисептика приводило к снижению колонизации ротовой полости некоторыми микроорганизмами, однако не снижало (а в некоторых исследованиях и повышало) выраженность стоматита. Не было выявлено снижения частоты инфекций ротовой полости и системных инфекций. Использование нистатина также не привело к снижению частоты стоматитов. Ряд других препаратов (эпидермальный фактор роста, фактор роста кератоцитов, ИЛ-11 и т. д.) и методик (использование лазерного излучения) показали некоторую эффективность в экспериментальных и ранних клинических исследованиях, однако этих данных недостаточно для внедрения в широкую клиническую практику.
Таким образом, в настоящее время единственным способом облегчения состояния пациента, страдающего стоматитом, обусловленным воздействием цитостатиков, в том числе на фоне терапии винкристином (https://eapteka-israel.com/ru/shop/product/vincristine-teva.html), остается адекватное обезболивание. Необходимо отметить, что подход к лечению боли при стоматитах не должен отличаться от такового при лечении боли, обусловленной проявлениями опухоли. При отсутствии эффекта от местных анестетиков (гели и полоскания рта с лидокаином или аналогами) и ненаркотических анальгетиков для лечения болевого синдрома могут быть использованы и наркотические анальгетики (предпочтительно в виде пролонгированных форм). Болевой синдром, наблюдающийся у большинства больных со стоматитом, зачастую значительно ограничивает способность пациента употреблять пищу и жидкость. Для предотвращения обезвоживания и истощения пациентов с длительными тяжелыми стоматитами необходимы адекватное парентеральное питание и регидратация. У пациентов, получающих химиотерапию или лучевую терапию, достаточно тяжело отличить инфекции ротовой полости и глотки от стоматита, обусловленного прямым цитостатическим поражением слизистых оболочек. Клинические проявления инфекции многообразны, а наличие большого количества микроорганизмов, колонизирующих ротовую полость, зачастую осложняет определение патогена. Например, у больных с нейтропенией вирус простого герпеса может приводить к образованию язв в ротовой полости, а также к некротизирующему гингивиту, что трудноотличимо от стоматита, вызываемого цитостатиками. Кандидозное поражение слизистых оболочек ротовой полости также не является редкостью у онкологических больных, однако грибы рода Candida являются представителями обычной микрофлоры ротовой полости и получение культуры этих грибов из мазков со слизистой оболочки рта малоинформативно для диагностики кандидоза. Диагностика кандидозного поражения ротовой полости обычно базируется на визуальной картине при осмотре, в неясных случаях рекомендуется микроскопия отпечатка с области поражения (при наличии псевдогиф диагноз можно считать подтвержденным). Инфекции, вызываемые плесневыми грибами (Aspergillus и Zygomycete species), обычно более легки для диагностики, так как проявляются деструкцией структур ротовой полости и подлежащих тканей. Участки поврежденной слизистой оболочки могут являться входными воротами для системной инфекции, что зачастую упускают клиницисты, ищущие очаг инфекции в других областях (легкие, мочевыводящие пути, мягкие ткани, катетер и т. д.). Большую опасность представляют инфекционные поражения зубов и окружающих их тканей. В случае выявления на фоне нейтропении инфекции структур ротовой полости и системных проявлений инфекции (лихорадка, гипотензия и т. д.) антибактериальная терапия должна проводиться по принципам лечения нейтропенической инфекции, однако при выборе препаратов необходимо учитывать и спектр наиболее вероятных возбудителей (грибы, анаэробы, грамположительная флора). б) Эпиглоттит у гематологических пациентов. У пациентов, получающих химиотерапию схемой, способную вызывать мукозиты, существует риск развития поражения надгортанника (эпиглоттит). Риск развития эпиглоттита особенно велик на фоне нейтропении. Данное потенциально опасное для жизни осложнение должно быть заподозрено у больных с лихорадкой, болью в горле, болезненностью при глотании, трудностью эвакуации секрета из верхних дыхательных путей или нарушением их проходимости. В случае подозрения на развитие эпиглоттита необходима экстренная консультация ЛОР-врача. Исследование верхних дыхательных путей и получение посевов должны проводиться опытным специалистом, желательно при техническом обеспечении, позволяющем при необходимости экстренно провести интубацию и/или трахеотомию. Терапия должна быть направлена на лечение инфекции (чаще всего эпиглоттит вызывается S. pneumoniae, Н. influenzae или Candida spp.) и поддержание проходимости верхних дыхательных путей. – Читать далее “Поражение слизистой оболочки кишечника у гематологических пациентов – диагностика, лечение” Редактор: Искандер Милевски. Дата публикации: 17.11.2020 |
Источник
Железодефицитная: (гипохромная) анемия (хлороз). Возникновение и развитие железодефицитной анемии связано с недостаточностью железа в организме вследствие дефицита его в пище, потери при кровотечениях, в результате нарушения всасывания и расстройства обмена железа. Различают ранний и поздний хлороз. Ранний хлороз развивается вследствие эндогенной недостаточности железа в связи с повышенной потребностью организма — период роста, беременности, лактации. Поздний хлороз проявляется в 30—50 лет у женщин.
При раннем хлорозе больные жалуются на нарушение вкусовых ощущений, обоняния, снижение аппетита, тошноту. СОПР без заметных нарушений, за исключением изменения ее окраски — она становится бледной. При позднем хлорозе все симптомы более выражены. Больные жалуются на болезненные ощущения в языке и СОПР во время употребления кислой или острой пищи, сухость в полости рта, парестезии (жжение, покалывание, пощипывание и распирание языка), наличие ангулярного хейлита.
Для клинической картины гипохромной анемии характерно множественное поражение зубов кариесом, повышенная их стираемость, потеря природного блеска эмали. СО губ, щек и десен бледная, отечная. Язык отечен, сосочки атрофированы, особенно в передней его половине. Он становится ярко-красным и гладким, словно полированным, появляются глубокие складки. Иногда наблюдаются кровоизлияния, в углах рта — трещины.
Картина крови проявляется гипохромией — резким уменьшением содержания гемоглобина в каждом эритроците при нормальном или незначительном снижении их количества. Уровень гемоглобина — 20—30 г/л. Цветной показатель уменьшается до 0,4 и ниже. Содержание железа в крови ниже нормы, снижен также уровень белков плазмы и минеральных солей.
Лечение. Назначают препараты железа, витамины, проводят симптоматическую терапию проявлений на СО.
Гипопластическая анемия возникает под действием экзогенных факторов — физических (облучение), химических и медикаментозных, а также при эндогенной аплазии костного мозга. Причины врожденных гипопластических анемий не установлены. Они характеризуются резкой анемизацией всех органов, аплазией костного мозга, атрофией желез внутренней секреции. Кроме общих клинических симптомов, наблюдаются изменения в СОПР. На фоне особо бледной СОПР появляются различной величины кровоизлияния. Межзубные сосочки отечны, синюшны, кровоточат, обнаруживаются глубокие пародонтальные карманы. На СОПР, кроме петехий, наблюдаются эрозии, язвы, некротические участки.

Анемия Аддисона-Бирмера. Гентеровский глоссит.
Лечение. Показаны систематические гемотрансфузии, инъекции нуклеината натрия для стимуляции пролиферативной функции костного мозга, десенсибилизирующая терапия, стероидные гормоны. Стоматолог проводит симптоматическое лечение проявлений гипопластической анемии.
В — фолие водефицитная анемия (злокачественное малокровие, пернициозная анемия, болезнь Аддисона — Бирмера) характеризуется нарушением эритропоэза. Анемия Аддисона — Бирмера развивается в связи с недостаточностью в организме витамина В12 возникающей вследствие атрофии эпителия желез желудка и дефицита мукопротеина, который обусловливает усвоение витамина В12, поступающего с пищей.

Острый лейкоз. Геморрагический и анемический синдромы.
Витамин В и фолиевая кислота являются необходимыми факторами гемопоэза. Всасывание витамина-(внешний фактор) возможно только в присутствии внутреннего фактора Кастла (гастромукопротеина), который вырабатывается в желудке. Соединение витамина В с протеином приводит к образованию белково-В12-витаминного комплекса, который, всасываясь, превращает фолиевую кислоту в ее активную форму — фолиновую кислоту, обеспечивающую нормальный эритропоэз. Болеют чаще женщины в возрасте 50—60 лет. Заболевание развивается незаметно.
Клиническая картина болезни состоит из триады: нарушение фикций пищеварительного тракта, кроветворной и нервной систем. Одним из ранних симптомов в заболевания являются бледность кожи и СОПР, их желтоватый оттенок. Иногда на СОПР наблюдаются точечные кровоизлияния.
Наиболее характерным поражением СОПР при злокачественном малокровии является гентеровский глоссит. Спинка языка при этом имеет вид гладкой, блестящей, полированной поверхности вследствие атрофии грибовидных и нитевидных сосочков, истончения эпителия и атрофии мышц. На спинке и кончике языка появляются болезненные, резко ограниченные полосы и пятна ярко-красного цвета воспалительного характера.


Острый лейкоз. Гиперпластический синдром (а, б).
Подтверждает диагноз пернициозной анемии клинический анализ крови: отмечается значительное уменьшение количества эритроцитов при умеренном снижении уровня гемоглобина и высоком цветном показателе (1,4—1,6). Эритроциты характеризуются резко выраженным анизо и поикилоцитозом с наличием мегалоцитов и мегалобластов. Отмечаются лейкопения, нейтропения, тромбоцитопения.
Лечение проводят в гематологических клиниках. Назначают витамин В12, фолиевую кислоту, аскорбиновую кислоту, камполон, антианемин, препараты железа, переливание крови и др. Местно проводят симптоматическое лечение, санацию ротовой полости.
Лейкоз — злокачественное заболевание органов кроветворения, возникающее вследствие прогрессирующей клеточной гиперплазии в кровотворных органах, когда процессы клеточного деления (пролиферации) превалируют над процессами созревания (дифференцировки). Патоморфологический субстрат заболевания — лейкозные бластные клетки, отвечающие родоначальным элементам одного из ростков кроветворения.
Различают лейкоз острый и хронический, На основании клинико-морфологической и цитологической картины выделяют отдельные варианты острого лейкоза: миелобластный, лимфобластный, монобластный, промиелоцитарный, недифференцированный. Критерием дифференцирования форм заболевания является цитохимическая характеристика патоморфологического субстрата.
Острый лейкоз встречается преимущественно в молодом возрасте. Заболевание в большинстве случаев развивается исподволь, предвестники его проявляются задолго до острого приступа. Отмечаются общая слабость, легкая утомляемость, боли в мышцах, суставах, костях, в горле, увеличение подчелюстных и шейных лимфоузлов, субфебрильная температура.
Симптомы развитой фазы нелеченого острого лейкоза разнообразны и охватывают все важнейшие системы организма. Клиническую картину острого лейкоза определяют 4 ведущих синдрома: геморрагический, гиперпластический, анемический и интоксикационный. Основой геморрагического синдрома является резкая тромбоцитопения, развивающаяся в результате угнетения нормального кроветворения гиперплазией и инфильтрацией костного мозга Геморрагический синдром проявляется в в петехий, экхимозов, гематом на коже и СО, илипрофузных кровотечений.
В полости рта наиболее характерны резкая кровоточивость десен, наличие кровоизлияний на СО щек по линии смыкания зубов, на языке, небе. Иногда обнаруживаются значительные геморрагии и гематомы.

Острый лейкоз. Некроз слизистой оболочки щеки по линии смыкания зубов.
Гиперпластические процессы проявляются реличением лимфатических узлов, печени, селезенки, миндалин. Очень своеобразна гиперплазия и инфильтрация десен лейкозными клетками, иногда она бывает настолько значительной, что коронки зуба почти полностью закрываются рыхлым, кровоточащим валом. Часто гиперплазия сочетается с язвенно-некротическими изменениями десен. Кроме того, некрозы обнаруживают также на миндалинах, в ретромолярной области и других отделах СОПР. Особенностью некротического процесса при остром лейкозе является его склонность к распространению на соседние участки, вследствие чего возникают неограниченные язвы неправильных контуров, покрытые серым некротическим налетом. Реактивные изменения вокруг язвы отсутствуют или слабо выражены.
Развитие язвенно-некротических процессов в полости рта связано с резким снижением сопротивляемости тканей, что обусловлено снижением фагоцитарной активности лейкоцитов и иммунных свойств сыворотки крови. Следует учитывать, что причиной язвенно-некротических процессов полости рта может быть применение цитостатических препаратов при лечении острого лейкоза.
У больных острым лейкозом возникают боли в зубах и челюстях (наряду с болями в других костях), что объясняется непосредственным поражением костей при лейкемическом процессе.
Костные балки разрушаются под влиянием давления лейкемических клеток и остеолитических ферментов. Боли вызываются повышением внутрикостного давления, поднадкостичным образованием лейкемических инфильтратов. Вследствие резкого снижения сопротивляемости организма, защитных сил и под действием лекарств (антибиотиков, цитостатиков, кортикостероидов) нередко развивается кандидоз.
Дифференциальная диагностика. Проявления острого лейкоза на СОПР следует дифференцировать от гипертрофического гингивита другой этиологии, язвенно-некротического стоматита Венсана, гиповитаминоза С, интоксикации солями тяжелых металлов. Решающими в диагностике лейкозов являются показатели гемограммы.
Лечение проводят в гематологических стационарах. Назначают цитостатики, кортикостероиды, антибиотики широкого спектра действия, переливание крови, витамины. Лечение лейкозного стоматита симптоматическое. Противопоказана экстракция зубов.
Хронический лейкоз возникают реже, чем острый, развитие его более благоприятное; течение длительное. Хронический лейкоз в зависимости от характера поражения кроветворных органов делят на миелолейкоз и лимфолейкоз.

Хронический лейкоз. Гипертрофия межзубных сосочков.
Хронический миелолейкоз проходит две стадии: доброкачественную (она длится несколько лет) и злокачественную (терминальную), продолжающуюся 3—6 месяцев. Основным признаком хронического миелолейкоза в полости рта являются геморрагические проявления, но значительно меньшей интенсивности, чем при остром лейкозе. Кровоточивость десен возникает не спонтанно, а только при травмировании, удалении зубов. В период обострения наблюдаются язвенно-некротические поражения СОПР.
Терминальный период хронического миелолейкоза характеризуется резкой анемией, истощением, интоксикацией, недостаточностью сердечно-сосудистой деятельности. Во второй стадии (как и в первой во время бластных кризов) в крови много миелобластов, гемоцитобластов, отмечается быстрый рост количества лейкоцитов в крови, развивается анемия, тромбоцитопения.
Хронический лимфолейкоз наблюдается преимущественно в возрасте старше 40 лет, причем у мужчин в 2 раза чаще. Характеризуется медленным началом и продолжительным латентным течением.
В начальной стадии заболевания отмечается увеличение группы лимфоузлов. В развившейся стадии наблюдается генерализованное увеличение лимфатических узлов, бледность кожи и слизистых оболочек, появляются лейкемические инфильтраты десен, языка, гиперплазия межзубных сосочков.
Иногда разрастание десневого края достигает уровня смыкания зубов. Прогрессирование заболевания ведет к появлению язвенно-некротических процессов, обусловленных потерей иммунитета вследствие основного заболевания, а также длительным приемом цитостатиков. В 1960 описаны специфические поражения СОПР в виде инфильтратов и узлов. Они имеют тестоватую консистенцию синюшную окраску, возвышаются над уровнем СОПР. Поражаются небо, язык, миндалины.
Характерным для хронического лимфо-лейкоза является увеличение количества лейкоцитов за счет зрелых лимфоцитов с наличием молодых форм, появление большого количества клеток лейкоза — телец Боткина — Гумпрехта.
Лечение проводят в гематологических отделениях. Назначают кортикостероиды, цитостатики, антибиотики, препараты, предупреждающие возникновение кандидомикоза, витамины, железо-аскорбиновый комплекс. Местное лечение — тщательный уход за полостью рта, полноценная санация ее, симптоматическая терапия.
Источник