Можно ли ставить банки детям при сухом кашле

Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Люди старшего поколения в своих аптечках имели банки, которые при кашле, пневмонии ставились на спину. Они своей формой действительно похожи на банки, но имеют закруглённое дно. Их ёмкость составляет 30-70 мл. Цель такой процедуры – рассасывание воспалительных процессов путём всасывания кожи в ёмкость банки. После неё из-за разрыва мелких сосудов остаются на теле кровоподтёки. Распад крови приводит к образованию биологически активных веществ, стимулирующих органы и ткани. Мало кто в наше время помнит о таком методе, но остаются и приверженцы этого лечения.
Можно ли ставить банки при бронхите?
Можно ли ставить банки при бронхите? Полагаться только на банки при этом заболевании не стоит. Это вспомогательный метод, который может быть использован наряду с медикаментозным лечением. К тому же к этой процедуре прибегают уже на стадии выздоровления, когда нет лихорадки, интоксикации и дыхательной недостаточности. Нужно учитывать тот факт, что банки имеют ряд противопоказаний, о которых нужно знать. Чтобы ответить на вопрос, банки при бронхите: вред или польза необходимо более детально разобраться в механизме их действия.
Показания
Показаниями к проведению данной процедуры является сильный кашель, затруднённое откашливание, возникающее из-за воспаления бронхов. Бронхи отекают, в них образовывается слизь, которая раздражает дыхательные пути. Такая картина характерна для обструктивного бронхита. Задача терапии снять воспаление, сделать мокроты мене вязкими, помочь им выйти наружу. В процессе постановки банок кожа оттягивается и засасывается в банку, что приводит к расширению сосудов, активизации энергетических процессов. Механизм действия этого лечебного приёма аналогичен процедуре аутогемотерапии – внутримышечному или подкожному введению пациенту его собственной крови. Таким образом, банки при обструктивном бронхите являются эффективным методом ускорения рассасывания воспалительных очагов. Банки при остром бронхите способны навредить, т.к. ткани альвиол и лёгких расширяются, что создаёт условия для проникновения в них возбудителя заболевания и развития гнойного процесса. После прохождения острой фазы и по рекомендации врача можно начинать проводить лечение.
[1], [2]
Подготовка
Подготовка процедуры начинается с приготовления места, где она будет проходить. Пациент должен лежать на животе, голова в это время повёрнута на бок на подушке, руки обхватывают её. Так как банки ставятся с помощью огня, то нужно принять меры, чтобы волосы не попали под его действие, лучше всего их накрыть полотенцем. Спину нужно протереть спиртом, затем смазать вазелином или другим жирным кремом. Приготовить фитиль для зажигания, спички либо зажигалку. Очень важно проверить, целы ли банки, чтобы избежать порезов.
[3], [4], [5]
Техника проведения вакуумных банок при бронхите
Банки на спину не ставятся на область сердца и на позвоночник. Процедуру желательно проводить на ночь, чтобы потом лежать и не выходить на улицу. Как и куда ставить банки при бронхите должен рассказать медицинский работник или же можно посмотреть в интернете на видео. Не нужно ставить банки в места, где выступают кости, выбираются участки с мышечным и жировым слоем. Техника проведения процедуры заключается в том, что банку приближают к спине, фитиль смачивают в спирте, зажигают и проникая в неё быстрым движением, сразу же опускают на спину. За счёт образования вакуума в банке тело втягивается во внутрь и она плотно прилегает к спине. Для взрослого человека количество банок может колебаться от 10 до 16, в зависимости от комплекции. Расстояние между ними должно составлять 5 см. После того, как все установлены, спина накрывается простынёй.
Как часто ставить банки при бронхите и сколько держать их при этом? Первая процедура длится до 5 минут, последующие – до 10-15. Периодичность – через день или два. В следующий раз банки ставятся на новые места.
Сколько же нужно ставить банки при бронхите, чтобы получить результат? Как правило, лечебный эффект наступает через 4-5 раз. Больше не стоит проводить лечение.
Как снять банки? Для этого правой рукой берут за банку, а левой нажимают на тело возле неё, образуется щель, куда проникает воздух, и она легко отходит от поверхности тела.
Вакуумные банки при бронхите
На современном фармацевтическом рынке существуют вакуумные банки, которые используют для массажей при остеохондрозах, целлюлите, различных простудных заболеваниях, в том числе и бронхитах. Они бывают резиновые, силиконовые и стеклянные. У первых двух видов вакуум создаётся с помощью нажатия корпуса, у стеклянных есть либо резиновая насадка, либо вакуумный нагнетатель. Преимущество их перед традиционными состоит в их безопасности, т.к. избавляет от контакта с огнём, в возможности регулировать силу всасывания и проводить ими различные манипуляции. К тому же в наборе есть банки разных размеров, что удобно в использовании, и они при правильном применении не оставляют кровоподтёков на теле.

Массаж банками при бронхите
Спину перед массажем банками при бронхите обильно смазывают вазелином, жирным кремом либо любым растительным маслом. Желательно также принять отхаркивающее средство. Ставят банки, отступив от позвоночника сантиметров на 3, и начинают двигать от низа лопаток к плечам, вниз и обратно вдоль позвоночника по прямой линии, круговыми движениями, постепенно охватывая всю верхнюю часть спины. Массаж длится от 5 до 15 минут. После этого необходимо лечь в постель, тепло укутаться и часа 1,5 не вставать. Более подробно о массаже банками при бронхите читайте в этой статье.
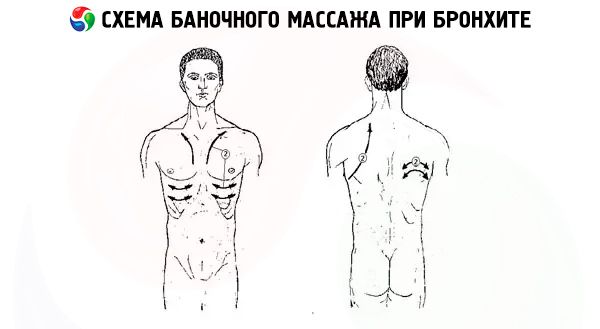
Банки на грудную клетку при бронхите
При простудных заболеваниях, бронхитах прибегают к массажу грудной клетки банками. Массируют её боковые части, а также направляют движения от мечевидного отростка грудины, находящегося посредине грудной клетки, к плечам. Такой массаж способен принести облегчение больному: лучше отходят мокроты, легче становится дышать. Мужчинам можно поставить и обычные банки на грудь, но только на правую сторону, женщинам же лучше воздержаться.
[6]
Банки при бронхите детям
Банки при бронхите детям рекомендуют ставить не ранее, чем с 5 лет по согласованию с врачом. Родители сами должны оценить способность ребёнка выдержать эту процедуру. Продолжительность её может быть не более 5 минут, первый сеанс начинается с одной минуты, в каждый следующий добавлять ещё по одной. Максимальное их количество -10. Банки нужно подобрать соответствующего размера, ставить их следует только на правую сторону.
Противопоказания к проведению
Противопоказаниями к проведению процедуры являются следующие факторы:
- температура тела, выше 370;
- повреждение кожного покрова, сыпь на теле;
- новообразования различной природы;
- туберкулёз лёгких;
- кровохарканье;
- детский возраст до 5 лет;
- вирусная пневмония;
- гипертония;
- сердечно-сосудистые заболевания;
- эпилепсия;
- психические расстройства.
[7]
Последствия после процедуры
В большинстве случаев последствия после процедуры носят благоприятный характер. В составе комплексного лечения бронхита банки ускоряют выздоровление, уменьшается интенсивность кашля, мокроты становятся жиже и легче отходят. Пациент чувствует реальное облегчение.
[8], [9]
Осложнения после процедуры
Предостережения, перечисленные выше, не пустые фразы, на них стоит обратить внимание, иначе не избежать осложнений после процедуры. Только врач может назначить это лечение. Острый бронхит, туберкулёз способны привести к возникновению гнойных абсцессов в лёгких, а опухоли любого органа – к прогрессированию заболевания, расширению области поражения.
[10]
Уход после процедуры
Основной уход после процедуры заключается в обеспечении состояния покоя больного и соблюдения соответственного теплового режима. Для этого необходимо осторожно снять банки, вытереть сухим полотенцем спину от жира, накрыть одеялом и оставить в тишине хотя бы на пол часа. Выходить на улицу или принимать водные процедуры не стоит, поэтому целесообразнее всего делать это на ночь, чтобы плавно отойти ко сну.
[11], [12]
Источник
Стоило нам в детстве приболеть, мамы немедленно укладывали нас в постель, ставили горчичники или банки, заматывали теплым бабушкиным платком, а на ночь засыпали в носки горчицу. И ведь помогало! А между тем знаменитый педиатр, автор популярных книг о лечении детей Евгений Комаровский к так называемым отвлекающим процедурам относится весьма скептически:
– У каждого взрослого человека имеется свое, строго индивидуальное представление о том, эффективны эти процедуры или нет, что обусловлено опытом их применения на себе и ближайших родственниках. Четкая взаимосвязь – сначала горчица в носках (банки, теплые платки) – потом выздоровление – присутствует в головах большинства взрослого населения на подсознательном уровне. Поэтому разубеждать родителей, что это все неэффективно, глупо. Ведь корни этих «знаний» не в клинических доказательствах из медицинских учебников, а в эмоциональной, подсознательной уверенности, что банки принесут выздоровление.
Лечи-не лечи, а болеть неделю
– Между тем, средняя продолжительность ОРВИ – 5-7 дней, – продолжает доктор. – Сократить эти сроки невозможно. Это биологический закон – в такой срок образуются естественные интерфероны и антитела к вирусам. Научно доказать, что выздоровление в течение 5-7 дней произошло не по законам физиологии и и биологии, а под воздействием горчичников, банок и компрессов – невозможно. Вот никто и не доказывает.
Меньше мы не болеем, но можем болеть дольше. И связано это со свойствами вируса, с состоянием иммунитета, с нарушением правил ухода за больным (несоблюдение режимов питания и питья, плохое проветривание и гигиена). Факторов много. Научно доказать, что отвлекающие процедуры способны предотвратить развитие осложнений, не говоря уже о том, чтоб осложнения излечить – невозможно. Невозможно, прежде всего, потому, что свойства вируса, состояние иммунитета и организация ухода за больным – факторы многократно более значимые, нежели насыпанная в носки горчица.
– А мы в горчичники тоже не верим! А верим в то, что не заболеем
Фото: Евгения ГУСЕВА
Но почему это помогает?
– С незапамятных времен народные целители знали, что тяжелая инфекционная болезнь, протекающая с нормальной температурой тела – это очень плохо, и надежд на излечение практически нет, поскольку организм «не борется», – поясняет Комаровский. – И призрачный шанс на спасение – любой ценой повысить температуру тела. Один из способов – втереть в кожу ребенка животный жир (козий, гусиный, барсучий, медвежий и т. д.) после чего закутать во множество одежек. Жир блокирует теплоотдачу через кожу, а уменьшение потерь тепла приведет к повышению температуры тела. Второй – опустить ребенка в горячую воду или пропарить в бане. Третий – обертывание в простыню с местнораздражающим средством (самые известные обертывания – горчичные). Из-за этих процедур температура действительно может повыситься и в болезни наступит перелом. Ребенок выздоровеет, а в роду поселится легенда о чудесных свойствах барсучьего жира…
По-научному о грелках
Но есть и вполне научные объяснения отвлекающих процедур. Легче всего объяснить эффективность тепловых процедур. Тепловое воздействие приводит к расширению сосудов, к активизации кровообращения в органе, подвергнутом тепловому воздействию. К тепловым процедурам относят ванны, согревающие компрессы, прикладывание горячего парафина, укутывания и обертывания, припарки и грелки.
Расширение сосудов и активизацию кровообращения может вызвать и раздражение кожи горчицей, перцем, ментолом и пр. На раздражающем воздействии построено теоретическое обоснование эффективности горчичников и частично банок.
Не доказано и не рекомендовано
Но при этом покрасневшая кожа груди или спины под горчичником вовсе не означает, что активизация кровообращения затронула органы и ткани глубже зоны покраснения – подкожно-жировую клетчатку, ребра, наружные и внутренние межреберные мышцы, плевру и добралась аж до легкого! Ничего подобного не происходит и произойти не может. Есть предположение, что горчичник раздражает на спине рефлексогенные зоны и это активизирует кровообращение в легких. Но доказать это сложно, почти невозможно. Ведь боль от горчичника часто сопровождается увеличением частоты и глубины дыхания, а то и плачем, что, в свою очередь, усиливает легочный кровоток. И как здесь разобраться – кровообращение активизировалось вследствие рефлексогенного влияния горчицы или из-за того, что ребенок рыдал? И как же можно посоветовать горчичники, если неведомо, будет ли от них толк, но наверняка известно, что ребенку это будет неприятно?
А про банки вообще отдельный разговор: современная, цивилизованная медицина в них не верит и не рекомендует. И более того – всячески предупреждает о том, что банки грубо нарушают кровообращение в коже и подкожной клетчатке, могут приводить к необратимым повреждениям сосудов и провоцировать возникновение кровотечений. Тем более, что правильно поставить их сможет далеко не каждый.
Кроме того, банки нельзя применять при любых кожных, аллергических или инфекционных болезнях, при склонности к кровотечениям,или если ребенок получает препараты, понижающие свертываемость крови (например, аспирин). Банки в принципе не рекомендуются детям и категорически не рекомендуются детям дошкольного возраста.
ВАЖНО!
В остром периоде респираторных заболеваний при повышенной температуре тепловые и раздражающие отвлекающие процедуры противопоказаны, поскольку активизируют и без того активный воспалительный процесс.
Но они могут быть боле менее эффективны на этапе выздоровления, когда состояние улучшилось, температура прошла, но еще есть остатки кашля.
КСТАТИ
А как тогда лечиться?
При повышении температуры тела два обязательных действия: 1. Обильное питье – чтобы было чем потеть. 2. Прохладный воздух в комнате.
Чем выше температура тела, чем интенсивнее потоотделение – тем больше надо пить. Оптимальный напиток – компот из сухофруктов, содержащий очень многие необходимые вещества, к примеру, калий, очень (!) нужный для нормальной работы сердца и сосудов, особенно при высокой температуре. Чай с малиной резко усиливает образование пота. Поэтому вы должны быть уверены в том, что есть, чем потеть, а, значит, до малины надо бы выпить еще чего-нибудь (того же компота). Еще можно минеральную воду, отвары трав, калины, шиповника, смородины и т. д.Если температура тела выше 39 градусов, имеет смысл применение лекарственных препаратов. Для использования в домашних условия оптимальны два препарата – парацетамол и ибупрофен.
Насморк тоже лечиться прохладным воздухом и обильным питьем. А также постоянным промыванием носа физиологическим раствором, чтобы не высыхала слизь в носовых проходах. Передозировать его невозможно, поэтому капайте совершенно спокойно хоть каждые полчаса по 3-4 капли в каждую ноздрю. Можете сделать некоторое подобие физиологического раствора сами – на 1 литр кипяченой воды добавьте 1 чайную ложку соли. Никогда и ни при каких обстоятельствах не капайте в нос растворы антибиотиков!
Теперь про кашель. Как и в отношении носа, главное – предотвратить высыхание мокроты – все те же прохладный воздух и питье. Категорически недопустимо без указания врача использовать лекарственные средства, угнетающие кашель. А если уж невмоготу, то использовать препараты, воздействующие на мокроту (делающие ее менее густой) и усиливающие сокращение бронхов. Кашель, каким бы он ни был, всегда позволяет дождаться участкового врача и посоветоваться.
Главный вывод: в подавляющем большинстве случаев организм нормального человека вполне способен к тому, чтобы без всякой посторонней помощи справиться с вирусной инфекционной болезнью. И главная наша задача организму не мешать!
Источник
Коронавирусная инфекция стала самой обсуждаемой темой
последнего времени. Это респираторное заболевание, а особенно его угрожающие
последствия, стали основной страшилкой современности, хотя в 80% случаев оно
протекает легко и относительно без последствий. Только у 20% заболевших
«корона» протекает в тяжелой форме. Как известно, вызывающий ее вирус может
провоцировать возникновение пневмонии, т. е. воспаления легких, в 2—5% случаев
приводящей к тяжелым осложнениям, уносящим жизни.
Особенности пневмонии при коронавирусе
Для коронавирусной инфекции типично развитие вирусной
атипичной пневмонии, которая может развиваться как практически сразу же после
заражения, так и уже после возникновения основных симптомов заболевания. При
ней в легких и бронхах, а точнее в их мельчайших составляющих, альвеолах и
бронхиолах, возникает острый воспалительный процесс, но часто это
сопровождается смазанной клинической картиной, что и отличает атипичную
пневмонию.
Развитие пневмонии опасно не только при коронавирусе, но и в целом. Ведь, несмотря на весь прогресс медицины, она остается опасным заболеванием, входящим в первую десятку болезней, приводящих к смерти больных даже в самых развитых странах.

Пневмония после коронавируса может быть первичной и
вторичной. В первом случае она вызывается самим вирусом SARS-CoV-2 и, как правило, протекает атипично. Во втором случае она
носит вирусно-бактериальную природу и может сочетаться с первичным воспалением
легких или же выступать его поздним осложнением, то есть такая пневмония
развивается уже после перенесения коронавирусной инфекции. Замечено, что
бактериальная флора чаще всего присоединяется к вирусу на 4—7 день и может
выступить главной причиной воспаления легких.
Вызывать пневмонию после коронавируса могут и другие виды вирусов, в том числе гриппа, парагриппа, кори, аденовирус и пр., если после выздоровления от «короны» человек столкнулся с этими инфекциями.
При попадании вируса из носовой или ротовой полости в бронхи
возникает отек слизистых оболочек, изменяется рН, что нарушает движение
ресничек, ответственных за естественное очищение нижних дыхательных путей. Постепенно
бронхи отекают все больше, а их просветы перекрываются слизью, что серьезно
затрудняет прохождение воздуха. В результате сильно страдает газообмен легких, в
кровь поступает меньше кислорода, что приводит к возникновению гипоксии. Это
отрицательно сказывается на работе всего организма, в том числе головного
мозга, а не только легких. Кроме того, при поражении легких SARS-CoV-2 наблюдается нарушение синтеза сурфактанта – особого вещества,
призванного обеспечивать правильную работу альвеол и защищает их от образования
рубцовой ткани, т. е. развития фиброза. В результате развивается вирусная пневмония.
Вирусные частицы проникают в клетки альвеол, там
размножаются и впоследствии высвобождаются в легкие, а клетка погибает. Таким
образом, одновременно поражается большое количество альвеол, нарушается их целостность
и повышается проницаемость стенок. Это приводит к тому, что в них нарушаются
обменные процессы, жидкость проникает в межклеточное пространство, что приводит
к нарушению водно-солевого обмена. Поскольку в пораженных альвеолах скапливаются
разрушенные элементы клеток, лейкоциты, эритроциты, это приводит к отеку
легких. При разрушении поврежденных клеток стенки альвеол спадаются, что провоцирует
развитие нарушений дыхания, тяжесть которых зависит от объема поражения легких.
Как правило, начало развития коронавирусной инфекции
плавное. Изначально поднимается температура до субфебрильных значений, т. е. до
37,5°С,
и возникает слабость. Это может сопровождаться незначительным першением в
горле, покраснением, слезоточивостью глаз. Обусловленная вирусом SARS-CoV-2 пневмония обычно развивается на
8—9 день от начала заболевания. Во многих случаях это протекает бессимптомно, в
чем и заключается основное коварство воспаления легких такого типа. Иногда
пневмония возникает уже на 5—6 день от начала заболевания. У ряда больных это
сопровождается нарушениями работы ЖКТ, в том числе тошнотой, диареей, реже
рвотой, а иногда и появлением сыпи на коже. По собранным данным, подобное
протекание заболевания характерно для перенесения «короны» в менее тяжелой
форме.
На более поздних этапах развития пневмонии возникает
надсадный сухой кашель, боль в груди и одышка. Появление подобных признаков
является поводом для немедленного обращения за медицинской помощью, поскольку
характерное для коронавируса воспаление легких может приводить к тяжелым
последствиям, в том числе необратимому фиброзу, что существенно снизит качество
жизни, станет причиной инвалидности или даже смерти больного.

При прогрессировании воспалительного процесса в легких
наблюдается возникновение острого дистресс-синдрома, что сопровождается:
- повышением температуры тела до высоких значений,
вплоть до 39°С; - снижением артериального давления;
- учащением сердцебиения (тахикардией);
- прогрессированием дыхательной недостаточности, в
том числе усилением одышки, цианозом (посинением) носогубного треугольника,
задействованием в дыхании вспомогательной мускулатуры (мышц живота, шеи) и т.
д.
При тяжелой одышке больные стараются принять вынужденное положение тела: сидя, уперев руки перед собой в стул, кровать или колени.
Если в это время сделать КТ легких, на полученных снимках
будут видны обусловленные вирусным поражением двусторонние изменения в легких в
виде затемнений округлой формы, склонных сливаться между собой и формировать
так называемый рентгенологический признак «эффект матового стекла». После
разрешения воспалительного процесса, отмершие участки легких заменяются
фиброзными рубцами. Рентген не дает такой исчерпывающей информации, как КТ, и в
легких ситуациях при незначительном объеме поражений легких может вовсе
оказаться бесполезным, так как изменения не будут видны.

Также обусловленная коронавирусом пневмония сопровождается
поражением стенок сосудов легких с нарушением свертываемости крови. Это
приводит к образованию тромбов и резкому увеличению риска развития
тромбоэмболии.
Но если заболевание осложняется присоединением бактериальной
флоры, т. е. развитием вторичной вирусно-бактериальной пневмонии, клиническая
картина становится значительно ярче уже с первых дней. В таких ситуациях
больным будет досаждать сначала приступообразный сухой кашель, постепенно
сменяющийся влажным с отхождением густой, слизисто-гнойной мокроты.
Выраженная лихорадка – типичный признак бактериальных
инфекций. При этом она может сохраняться достаточно долго и плохо поддаваться
купированию жаропонижающими средствами. Нередко наблюдаются боли в груди разной
интенсивности, усиливающиеся при кашле, чихании, движениях.
В целом вирусная пневмония при адекватном лечении длится от 2-х недель до 4—6 недель.
Пневмония особенно опасна для пожилых людей старше 65—70
лет, а также лиц, имеющих сопутствующие заболевания, в частности:
- патологии сердечно-сосудистой системы, поскольку
их наличие повышает риск тяжелого течения заболевания и летального исхода; - сахарный диабет, как хроническое эндокринное
заболевание, сопровождающееся поражением мелких кровеносных сосудов, в том
числе легких, высокими концентрациями сахара в крови; - бронхиальную астму, хроническую обструктивную
болезнь легких, так как уже присутствует постоянный воспалительный процесс в
легких; - ВИЧ, онкозаболевания, в том числе пациентов, проходящих
лучевую терапию или химиотерапию, поскольку это снижает сопротивляемость
организма инфекциям и повышает риск протекания пневмонии в тяжелой форме.
Диагностика
Диагностика пневмонии после коронавируса в целом
осуществляется так же, как и в других случаях, т. е. включает сбор анамнеза, в
рамках чего врач выясняет, когда появились первые признаки заболевания, как оно
протекало, когда наступило ухудшение и т. д. Обязательно проводится
аускультация легких, во время которой можно услышать характерные хрипы,
заметить учащение сердцебиения и дыхания. Также обязательно измеряют сатурацию,
т. е. определяют уровень насыщения крови кислородом. Эта неинвазивная процедура
занимает меньше минуты и осуществляется с помощью пульсоксиметра, надеваемого
на палец больного.

Непременно проводится ПЦР тест на SARS-CoV-2, а также рентгенография органов грудной клетки или
компьютерная томография. В рамках диагностики пневмонии также обязательно выполняется:
- ОАК – показывает СОЭ, рост концентрации
лейкоцитов и лимфоцитов, лейкоцитарную формулу, а также ряд других параметров,
что позволяет установить наличие бактериальной инфекции, хотя не дает данных о
ее природе; - ОАМ – помогает установить характер
воспалительных изменений; - биохимический анализ крови – дает возможность обнаружить
наличие метаболических нарушений; - посев мокроты – позволяет уточнить диагноз и
точно определить возбудителя пневмонии или исключить присоединение
бактериальной или грибковой микрофлоры; - анализ крови на присутствие lg M и lg G на микоплазмы и хламидии;
- анализ крови на lg M и lg G COVID-19.
Все эти анализы крайне важны, поскольку позволяют установить
причину развития воспаления легких, его возбудителя и чувствительность к
различным лекарственным средствам. Это позволяет разработать наиболее
эффективную тактику лечения пневмонии.
Лечение пневмонии после COVID-19
Воспаление легких легкой степени тяжести может лечиться дома
под строгим контролем терапевта или педиатра. При этом важно обеспечить
максимальную изоляцию больного от остальных членов семьи. Если это возможно, и больной
способен сам себя обслуживать, стоит на время переехать в другое жилье для
полной самоизоляции. При отсутствии такой возможности больному следует
постараться выделить отдельное помещение, посуду, полотенце и т. д. Также
обязательно нужно регулярно проветривать комнату и проводить влажную уборку во
избежание заражения других членов семьи.

Больному, проходящему лечение пневмонии при коронавирусе в
домашних условиях, необходимо обеспечить обильное питье, причем желательно
отдавать предпочтение теплым напиткам, например, компоту, воде, морсу. Но от
кофеинсодержащих напитков, в частности кофе, чая, энергетиков, лучше
отказаться, так как они оказывают стимулирующее действие на нервную систему,
повышая активность и «отвлекая» организм от борьбы с инфекцией.
Обязательной госпитализации подлежат:
- больные в тяжелом состоянии с признаками острого
дистресс-синдрома; - дети младше 2-х лет;
- пожилые люди старше 65 лет;
- беременные женщины;
- больные, имеющие так же сахарный диабет,
бронхиальную астму, ХОБЛ, ИБС и другие тяжелые сопутствующие заболевания; - онкобольные, в особенности проходящие курс химиотерапии
или лучевой терапии.
При диагностировании изолированной вирусной пневмонии, т. е.
при получении отрицательных результатов анализов на бактериальную микрофлору,
пациентам назначаются препараты 4-х групп:
- противовирусные средства;
- интерфероны;
- дезинтоксикационные препараты;
- средства симптоматической терапии;
- витамины.
Таким образом, специфического лечения вирусной пневмонии не существует, а все мероприятия направлены на поддержание организма, пока иммунная система ведет борьбу с вирусом и вызванными им изменениями в легких.
При присоединении вторичной бактериальной инфекции
обязательно назначаются антибиотики. Но при пневмонии после коронавируса их
нередко назначают даже при отсутствии подтверждений наличия бактериальной
микрофлоры с целью снижения риска осложнения течения и без того опасного
воспаления легких. Поэтому антибиотики часто назначаются всем больным с
подтвержденным диагнозом COVID-19
и при пневмонии после него.
В особенно тяжелых случаях в состав медикаментозной терапии включают кортикостероиды, обладающие выраженными противовоспалительными свойствами и помогающие защитить стенки сосудов альвеол от повреждения. Их вводят внутривенно короткими курсами.

При развитии дыхательной недостаточности и низком уровне
сатурации пациентов лечат в отделении интенсивной терапии с применением
экстракорпоральной мембранной оксигенации, т. е. искусственного введения в легкие
кислорода за счет использования зондов и других средств. В особенно сложных
случаях больных вводят в искусственную кому и подключают к аппарату
искусственной вентиляции легких до стабилизации состояния больного и устранения
риска летального исхода.
Противовирусные препараты
Пневмония, обусловленная SARS-CoV-2
– новое явление для современной медицины, которое стало вызовом для нее и
поставило задачу подобрать и синтезировать новые эффективные по отношению
именно к этому штамму вируса препараты. Так, сегодня для лечения воспаления
легких в таких ситуациях применяются лекарственные средства на основе
ингибиторов протеаз, в которых действующим веществом выступает лопинавир,
ритонавир, авифавир.
Также достаточно хорошо себя зарекомендовали в борьбе с SARS-CoV-2 противомалярийные препараты, в
частности хлорохин и дезоксихлорохин. Но они отрицательно сказываются на работе
сердечно-сосудистой системы, поэтому решение об их применении, особенно у
пациентов с заболеваниями сердца и сосудов, принимается строго индивидуально
после тщательного взвешивания рисков и ожидаемой пользы.

В последние годы на фармацевтическом рынке появилась масса противовирусных средств общего назначения: Арбидол, Амиксин, Оциллококцинум и пр. Еще до появления COVID-19 они часто назначались педиатрами и терапевтами при ОРВИ, гриппе и других вирусных инфекциях. Их эффективность была подтверждена в ходе проведения клинических исследований и доказано, что препараты такого рода способствуют повышению естественных защитных сил организма, а также останавливают или как минимум замедляют размножение вируса. Поэтому их также нередко рекомендуют принимать при пневмонии при коронавирусной инфекции или возникшей уже после ее перенесения.
Интерфероны
Интерфероны – естественные биологически активные вещества,
вырабатывающиеся в организме человека в ответ на вирусную инвазию. Сегодня их чаще
всего получают генно-инженерными методами. Препараты на основе интерферонов
нередко назначают с самых первых дней перенесения вирусных инфекций, в том
числе спровоцировавших развитие воспаления легких, так как они обладают
противовоспалительными и иммуномодулирующими свойствами. Но пока что нет
убедительной доказательной базы их эффективности.

Дезинтоксикационная терапия
Поскольку при пневмонии организм испытывает интоксикацию,
особенно при тяжелом ее течении, пациентам нередко назначают средства,
очищающие его от вредных веществ. В подавляющем большинстве случаев
дезинтоксикационная терапия проводится в стационаре, так как предполагает внутривенные
инфузии глюкозы, физиологического раствора, полиглюкина, а также введение
гепарина для снижения риска развития сосудистых нарушений.
Средства симптоматической терапии
Обязательно при пневмонии после коронавируса назначаются
препараты, улучшающие самочувствие больного. Это:
- муколитики – группа лека?
