Кашель с репризами характерен для

501. Предрасполагающим фактором к развитию лекарственной аллергии является:
- 1. экссудативно-катаральная аномалия конституции
- 2. аллергический диатез
- 3. лимфатико-гипопластическая аномалия конституции
- 4. нейроартритический диатез
- 5. частые респираторные заболевания
502. Многоформная экссудативная эритема является клиническим проявлением:
- 1. системного заболевания соединительной ткани
- 2. фазой развития атопического дерматита
- 3. проявлением лекарственной непереносимости
- 4. инфекционного заболевания кожи
- 5. грибковым поражением кожи
503. К «малым» формам респираторых аллергозов /аллергических заболеваний верхних дыхательных путей/ НЕ относится:
- 1. аллергический ринит
- 2. рецидивирующий аллергический ларинготрахеит
- 3. аллергический фарингит
- 4. аллергический рино-конъюнктивит
- 5. бронхиальная астма
504. Клещ домашней пыли:
- 1. вызывает сенсибилизацию у предрасположенных к аллергии лиц, что приводит к развитию аллергических респираторных заболеваний
- 2. является переносчиком инфекционных заболеваний
- 3. размножается при влажности ниже 30%
- 4. устойчив к высоким температурам
- 5. устойчив к низким температурами
505. Для аллергических заболеваний верхних дыхательных путей дыхательных путей НЕ характерна:
- 1. наследственная отягощенность по аллергическим заболеваниям
- 2. упорно рецидивирующий характер заболевания
- 3. эффект элиминации
- 4. эозинофилия в анализе периферической крови
- 5. хороший эффект от проведения антибактериальной терапии
506. Выявление эозинофилов при цитологическом исследовании мазков-перепечатков со слизистой оболочки носа свидетельствует о наличии:
- 1. острого инфекционного респираторного заболевания
- 2. паразитоза кишечника
- 3. инородного тела полости носа
- 4. аллергического ринита
- 5. нормального состояния слизистой оболочки полости носа
507. Аллергический ринит это:
- 1. хроническое аллергическое воспаление слизистой оболочки носа у пациентов с сенсибилизацией к экзогенным неинфекционным аллергенам
- 2. хроническое воспалительное заболевания на основе аномалии развития полости носа
- 3. хронический инфекционный процесс
- 4. симптом системного заболевания соединительной ткани
- 5. острый инфекционный процесс
508. К клиническим проявлениям аллергического ринита НЕ относится:
- 1. пароксизмальное чихание
- 2. ринорея
- 3. ощущение зуда в носу
- 4. заложенность носа
- 5. гнойное отделяемое из носа
509. К базисной противовоспалительной терапии аллергического ринита относятся следующие препараты, КРОМЕ:
- 1. антигистаминные препараты
- 2. антилейкотриеновые препараты
- 3. интраназальные кромоны
- 4. интраназальные антибактериальные препараты
- 5. топические интраназальные глюкокортикостероиды
510. Аллергенспецифическая иммунотерапия показана при:
- 1. атопических заболеваниях респираторного тракта с доказанной сенсибилизацией к экзогенным неинфекционным аллергенам
- 2. при частых респираторных заболеваниях
- 3. при атопическом дерматите
- 4. при отсутствии эффективности противоаллергической фармакологической терапии
- 5. при аллергических заболеваниях ЖКТ
511. К элиминационным мероприятиям при бытовой сенсибилизации относятся следующие КРОМЕ:
- 1. замена перьевых подушек на синтетические
- 2. ограничение мягкой мебели, ковров, портьер в доме
- 3. содержание книг на закрытых стеклом полках
- 4. стирка постельного белья в горячей /не ниже 70 градусов С/ воде не реже 2 раз в неделю
- 5. поддержание в квартире влажности менее 30%
512. К анатомо-физиологическим особенностям органов дыхания у детей НЕ относится:
- 1. узкие и короткие носовые ходы
- 2. «экспираторное» строение грудной клетки
- 3. незавершенность развития придаточных пазух
- 4. широкие, относительно взрослых, бронхи и бронхиолы
- 5. меньшая, чем у взрослых, выраженность дыхательной мускулатуры
513. «Лающий» кашель характерен для больных:
- 1. острым простыми бронхитом
- 2. острым обструктивным бронхитом
- 3. ринофарингитом
- 4. пневмонией
- 5. ларинготрахеитом
514. Спастический навязчивый кашель со свистящим обертоном характерен для больных:
- 1. коклюшем
- 2. острым простым бронхитом
- 3. бронхиальной астмой
- 4. бронхоэктатической болезнью
- 5. острым трахеитом
515. Коклюшеподобный кашель без реприз характерен для больных:
- 1. муковисцидозом
- 2. острым ринитом
- 3. острой пневмонией
- 4. острым простым бронхитом
- 5. аденоидитом
516. Битональный кашель характерен для:
- 1. муковисцидоза
- 2. острого обструктивного бронхита
- 3. аспирации инородного тела, увеличения внутригрудных лимфатических узлов
- 4. острого простого бронхита
- 5. ларинготрахеита
517. Приступообразный кашель с репризами характерен для:
- 1. судорожного периода коклюша
- 2. острого простого бронхита
- 3. приступа бронхиальной астмы
- 4. бронхоэктатической болезни
- 5. острого трахеита
518. Кашель и чувство затруднения дыхания при физической нагрузке возникает у детей, больных:
- 1. острой пневмонией
- 2. ринофарингитом
- 3. коклюшем
- 4. бронхиальной астмой
- 5. острым простым бронхитом
519. Коробочный оттенок перкуторного звука определяется у больных:
- 1. бронхоэктатической болезнью
- 2. острым простым бронхитом
- 3. острым обструктивным бронхитом
- 4. острым ларинготрахеитом
- 5. острой пневмонией
520. Локальное ослабление дыхания характерно для:
- 1. начального периода острой пневмонии
- 2. приступного периода бронхиальной астмы
- 3. острого ларинготрахеита
- 4. острого простого бронхита
- 5. острого обструктивного бронхита
521. Диффузное ослабление дыхания характерно для:
- 1. острой пневмонии
- 2. острого простого бронхита
- 3. острого ринофарингита
- 4. приступного периода бронхиальной астмы
- 5. коклюша
522. Влажные мелкопузырчатые хрипы над всей поверхностью легких выслушиваются при:
- 1. острой пневмонии
- 2. остром простом бронхите
- 3. бронхоэктатической болезни
- 4. остром бронхиолите
- 5. хроническом бронхиолите с облитерацией
523. Во время кормления грудью матери, ребенок, сделав 2-3 сосательных движения, прерывает сосание, запрокидывает голову и начинает плакать. Это состояние характерно для:
- 1. пневмонии
- 2. среднего катарального или гнойного отита
- 3. бронхита
- 4. ринита
- 5. фарингита
524. Возникновению отита у детей раннего возраста способствует анатомо-физиологоческая особенность евстахиевой трубы:
- 1. длинная, узкая
- 2. длинная, широкая
- 3. короткая, узкая
- 4. короткая, широкая
- 5. извитая, узкая
525. Характер кашля при ларинготрахеите:
- 1. приступообразный без реприз
- 2. продуктивный, влажный
- 3. сухой, навязчивый
- 4. грубый, “лающий”
- 5. приступообразный с репризами
526. Характерный кашель при наличии инородного тела в крупном бронхе:
- 1. приступообразный
- 2. битональный
- 3. сухой, навязчивый;
- 4. грубый, “лающий”
- 5. приступообразный с репризами
527. Характер дыхания при обструкции верхних дыхательных путей:
- 1. экспираторное затруднение дыхание
- 2. инспираторное затруднение дыхания
- 3. затруднение вдоха и выдоха
- 4. тахипноэ
- 5. нормальное дыхание
528. Характер дыхания при обструкции бронхов:
- 1. экспираторное затруднение дыхания
- 2. инспираторное затруднение дыхания
- 3. затруднение вдоха и выдоха
- 4. нормальное дыхание
- 5. тахипноэ
529. Подозрение на синусит бактериальной этиологии должно возникнуть при жалобах на:
- 1. боль или чувство давления в области пазух, головную боль, слизисто-гнойное отделяемое из носа
- 2. ринит с серозным отделяемым из полости носа
- 3. заложенность носа без нарушения общего состояния
- 4. головную боль
- 5. пароксизмы чихания.
530. Для острого стрептококкового тонзиллита /ангины/ характерно:
- 1. острое начало заболевания, боль в горле, выраженные симптомы интоксикации
- 2. постепенное начало, незначительные симптомы интоксикации
- 3. вялое течение, незначительный катаральный синдром
- 4. бессимптомное течение
- 5. грубый кашель, боль за грудиной
531. Возможные осложнения при остром стрептококковом тонзиллите /ангине/:
- 1. менингит, энцефалит
- 2. ревматизм, гломерулонерит, паратонзиллярный абсцесс
- 3. пневмония, бронхит
- 4. пиелонефрит
- 5. пиодермии
532. Для I степени стенозирующего ларинготрахеита характерно:
- 1. осиплость голоса вплоть до афонии, лающий кашель, стридор, слышимый на расстоянии, инспираторная одышка с участием вспомогательной мускулатуры при нагрузке
- 2. сухой приступообразный кашель
- 3. стридор, слышимый на расстоянии, инспираторная одышка с участием вспомогательной мускулатуры в покое
- 4. боль при глотании, дисфагия, выраженная интоксикация, темно-вишневая инфильтрация надгортанника
- 5. аритмичное или парадоксальное дыхание, брадикардия, снижение артериального кровяного давления, остановка дыхания или сердечной деятельности
533. Для II степени стенозирующего ларинготрахеита характерно:
- 1. только осиплость голоса вплоть до афонии, лающий кашель
- 2. стридор, слышимый на расстоянии, инспираторная одышка с участием вспомогательной мускулатуры в покое
- 3. боль при глотании, дисфагия, выраженная интоксикация, темно-вишневая инфильтрация надгортанника
- 4. аритмичное или парадоксальное дыхание, брадикардия, снижение артериального кровяного давления, остановка дыхания или сердечной деятельности
- 5. периоды беспокойства сменяются периодами адинамии, резкая бледность кожных покровов, холодный пот, периоральный и акроцианоз в покое, переходящий в генерализованный при беспокойстве ребенка, затруднение вдоха и выдоха
534. Для стенозирующего ларинготрахеита вирусной этиологии характерно:
- 1. отечно-инфильтративные изменения слизистой оболочки
- 2. спазм гладкой мускулатуры бронхов
- 3. плотные пленки серого цвета, спаянные со слизистой оболочкой
- 4. фибринозные и фибринозно-гнойные изменения слизистой оболочки
- 5. язвенно-некротические изменения слизистой оболочки
535. Дифференциальную диагностику острого ларинготрахеита со стенозом следует проводить со следующими заболеваниями, КРОМЕ:
- 1. ларингоспазм
- 2. острый эпиглоттит
- 3. инородное тело дыхательных путей
- 4. истинный /дифтерийного/ круп
- 5. ринофарингит
536. Отвлекающая терапия при стенозирующем ларинготрахеите включает в себя мероприятия, КРОМЕ:
- 1. теплые ножные и ручные ванночки – температура воды от 37,0 градусов С с постепенным повышением до 40 градусов С
- 2. общие ванны той же температуры
- 3. сухой теплый воздух в помещении
- 4. теплое дробное питьё
- 5. горячие компрессы на икроножные мышцы
537. Для эпиглоттита характерны следующие клинические проявления:
- 1. осиплость голоса вплоть до афонии, лающий кашель
- 2. стридор, слышимый на расстоянии, инспираторная одышка с участием вспомогательной мускулатуры
- 3. боль при глотании, дисфагия, саливация, выраженная интоксикация, темно-вишневая инфильтрация надгортанника
- 4. сухой кашель, боль за грудиной
- 5. влажный кашель
538. Какова тактика врача поликлиники при остром эпиглоттите?
- 1. Назначить жаропонижающие и обезболивающие препараты, оставить ребенка на дому под наблюдением участкового педиатра.
- 2. Назначить антибиотики и продолжать лечение в амбулаторных условиях.
- 3. Назначить лечение и порекомендовать обратиться к ЛОР-врачу поликлиники.
- 4. Cрочно госпитализировать в ЛОР-отделение.
- 5. Обеспечить лечение и врачебное наблюдение на дому, при ухудшении состояния – ребенка госпитализировать в отделение респираторных инфекций.
539. Основными симптомами острого простого бронхита является:
- 1. сухой кашель, переходящий во влажный на фоне умеренной инфекционной интоксикации
- 2. «лающий» кашель
- 3. приступообразный кашель с репризами
- 4. выраженная интоксикация с повышением температуры тела без кашля
- 5. спастический кашель и свистящие хрипы
540. С целью улучшения мукоцилиарного клиренса НЕ применяют:
- 1. муколитические препараты
- 2. мукокорректоры
- 3. ингаляции физиологического раствора
- 4. настои отхаркивающих трав
- 5. противокашлевые препараты
541. При трахеобронхите дети предъявляют жалобы на боли:
- 1. за грудиной
- 2. в горле
- 3. в боку
- 4. в ухе
- 5. в спине
542. При аускультуции детей с острым простым бронхитов выявляется:
- 1. жесткое дыхание и рассеянные сухие и/или среднепузырчатые хрипы
- 2. диффузные мелкопузырчатые хрипы
- 3. локальные мелкопузырчатые хрипы
- 4. локальное ослабление дыхания
- 5. диффузное ослабление дыхания
543. Для острого обструктивного бронхита характерны:
- 1. инспираторная одышка
- 2. экспираторная одышка
- 3. влажные мелкопузырчатые хрипы
- 4. притупление перкуторного звука
- 5. увеличение размеров сердечной тени на рентгенограмме
544. Этиологическими факторами острого обструктивного бронхита наиболее часто являются:
- 1. пневмотропные бактериальные возбудители
- 2. грамотрицательная флора
- 3. холодный воздух
- 4. аллергены
- 5. респираторные вирусы
545. Для острого обструктивного бронхита характерна:
- 1. инспираторная одышка
- 2. экспираторная одышка
- 3. влажные мелкопузырчатые хрипы
- 4. притупление перкуторного звука
- 5. очаговые тени на рентгенограмме
546. Препаратами выбора при остром обструктивном бронхите являются:
- 1. антибиотики
- 2. мукокорректоры
- 3. бета2-адреномиметики
- 4. седативные средства
- 5. антигистаминные препараты I поколения
547. При аускультации детей с острым бронхиолитом выслушиваются:
- 1. локальные мелкопузырчатые хрипы;
- 2. локальное ослабление дыхания;
- 3. жесткое дыхание
- 4. диффузные сухие хрипы
- 5. диффузные мелкопузырчатые хрипы
548. Острой считается пневмония, разрешающаяся в сроки до:
- 1. 2 недель
- 2. 6 до 8 недель
- 3. 3 месяцев
- 4. 4 месяцев
- 5. 6 месяцев.
549. Основными симптомами пневмонии в первые дни заболевания являются:
- 1. экспираторная одышка
- 2. ринит
- 3. коробочный оттенок перкуторного звука
- 4. сухие хрипы
- 5. признаки инфекционной интоксикации, локальное ослабление дыхания
550. Для крупозной пневмонии характерны следующие признаки кроме:
- 1. острое начало без предшествующих катаральных проявлений со стороны ВДП
- 2. румянец на щеке с одной стороны
- 3. боль в боку
- 4. озноб
- 5. сухие хрипы с обеих сторон
Источник
Дата публикации 17 октября 2019Обновлено 17 октября 2019
Определение болезни. Причины заболевания
Коклюш (от франц. coqueluche) — острое инфекционное заболевание, вызываемое бактерией Bordetella pertussis. Клинически характеризуется респираторным синдромом (поражением верхних дыхательных путей) с приступообразным кашлем. Имеет характерное название “стодневный кашель”, так как симптомы держатся длительно — 3-4 месяца [1][2][3][4][5].

Этиология
Царство — бактерии
Семейство — Alcaligenaceae
Род — бордетеллы
Вид — Bordetella pertussis
Бактерия представляет собой мелкую палочку с закруглёнными концами. Она неподвижная, хорошо окрашивается анилиновыми красителями (при микроскопии данные красители окрашивают коклюшный микроб в красный цвет )[6][7].
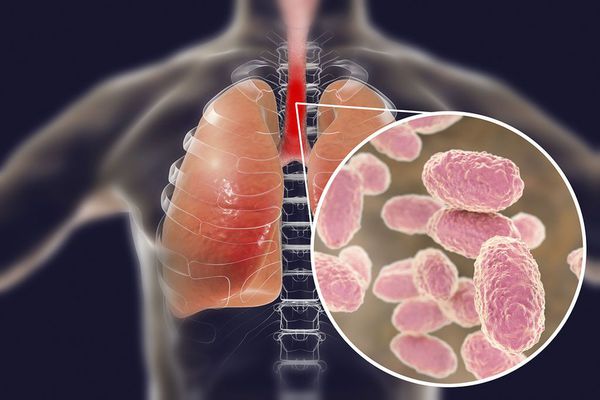
Строение Bordetella pertussis
Возбудитель коклюша (Bordetella pertussis) содержит чужеродные вещества (антигены), которые стимулируют образование в организме антител. Антигены, участвующие в реакции агглютинации (склеивания бактерий антителами) называются агглютиногенами, а антитела вызывающие этот процесс — агглютининами. Агглютиноген иначе называют фактором и обозначают цифрами от 1 до 14. Коклюшная палочка в своём строении имеет несколько таких факторов.
Именно по наличию в организме определённых факторов-агглютиногенов с помощью специальных лабораторных исследований возможно определить принадлежность микроба к данному виду. Схожее строение имеет Bordetella parapertussis, которая вызывает похожее заболевание. Отличие возможно только по лабораторным тестам.
Возбудитель неустойчив во внешней среде, поэтому посев нужно делать сразу после взятия материала. При высушивании, облучении ультрафиолетом, под действием дезинфицирующих веществ бактерия быстро погибает [4][5].
Эпидемиология
Данное заболевание является антропонозом, т. е. им болеют только люди. Источник инфекции — больные коклюшем, носители. В эпидемиологическом плане наиболее опасны бактериовыделители, которые не имеют жалоб и клинических симптомов, ведут активный образ жизни, но выделяют микроб во внешнюю среду, заражая окружающих.
Для коклюша характерен аэрозольный механизм передачи, т. е. заболевание передается воздушно-капельным путём, особенно часто заражение происходит при близком, семейном контакте. Чаще болеют дети дошкольного возраста.
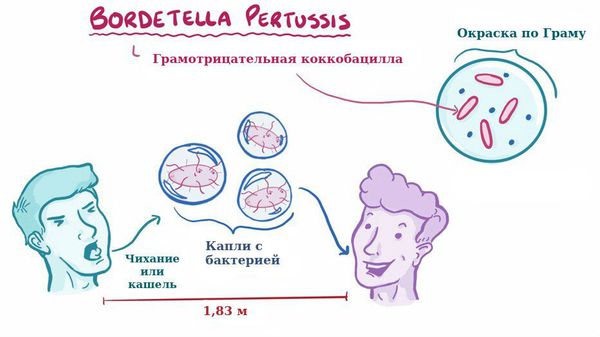
Отмечается высокая восприимчивость к инфекции, индекс контагиозности до 90 %, т. е из 100 человек, которые не болели коклюшем и не прививались, после контакта заболевает до 90 человек. В зимне-весенний период отмечается подъём заболеваемости.
По данным Государственного доклада РПН “О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2018 году”, заболеваемость коклюшем выросла по сравнению с 2017 годом в 1,9 раза. Это объясняется расширением обследования на коклюш у детей (особенно подростков) и взрослых с длительным кашлем. В 2018 году количество случаев коклюша составило 10 423, показатель заболеваемости – 7,1 на 100 тыс. населения (при среднемноголетней заболеваемости 3,6). Зарегистрирован один летальный случай [4][5][6][11].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы коклюша
Инкубационный период продолжается до 14 суток. В этот период пациент не предъявляет жалоб, но уже с конца данного периода становится опасен для окружающих, так как начинает выделять коклюшный микроб во внешнюю среду при кашле и чихании. Начало болезни постепенное без лихорадки с умеренно выраженной интоксикацией.
По мере развития заболевания появляются следующие синдромы:
- респираторный (кашель, скудный насморк без гнойного отделяемого);
- интоксикации — выражен умеренно, характеризуется кратковременной невысокой температурой. Высокая температура возможна при развитии осложнений (пневмонии).
Болезнь начинается с появления кашля на фоне слабой интоксикации и насморка. Интенсивность кашля постепенно нарастает, с 10-14 дня кашель становится мучительным, приступообразным с формированием характерных реприз с остановкой дыхания и затруднённым вздохом. Реприза представляет собой кашлевые толчки, сменяющиеся глубоким вдохом по типу “петушиного крика”. В приступе кашля у больного синеет лицо, кончик языка при кашле направлен вверх, возможны кровоизлияния в кожу лица и склеры. В одном приступе может быть от 2 до 15 реприз. У детей приступы часто заканчиваются рвотой.
При тяжёлом течении с частотой реприз более 15 в сутки, большой частотой рвоты, связанной с кашлем, отмечается ухудшение физического состояния. Дети до года теряют в весе, начинают отставать в физическом и нервно-психическом развитии, теряют приобретённые навыки: перестают держать головку, переворачиваться, не сидят, хотя до развития заболевания данные навыки присутствовали.

При аускультации (выслушивании дыхания через фонендоскоп) выслушивается жёсткое дыхание, хрипов нет [4][5][6].
Патогенез коклюша
Ворота инфекции — верхние дыхательные пути. Коклюшные палочки прикрепляются к слизистой дыхательных путей, вызывают воспаление без проникновения в кровоток. Коклюшная палочка не имеет факторов агрессии (ферментов), способных растворять клеточные мембраны, сосудистую стенку, поэтому её размножение происходит на поверхности бронха. На месте внедрения увеличивается секреция слизи, реснитчатый эпителий угнетается, формируются очаги некрозов (омертвения). Больше всего процесс затрагивает бронхи и бронхиолы.
В патогенезе судорожных приступов играет роль действие токсина коклюшной палочки. Токсин, попадая в кровоток, вызывает постоянное раздражение рецепторов бронхов, что приводит к перевозбуждению дыхательного центра. Также приступ может быть спровоцирован неинфекционными факторами, например холодным воздухом.
После перенесённого коклюша и вакцинации пожизненного иммунитета не формируется, он сохраняется до 5-6 лет, в дальнейшем возможны повторные заболевания.
Около 5 % случаев коклюша приходится на взрослых. Последние исследования показывают увеличение доли школьников среди заболевших коклюшем, что подтверждается результатами обследования длительно-кашляющих подростков на коклюш [4][5][6][9].
Классификация и стадии развития коклюша
Классификация коклюша по степени тяжести:
- лёгкая (до 15 реприз в сутки);
- средне-тяжёлая (15-25 реприз в сутки);
- тяжёлая (более 25 реприз в сутки) [7].
По форме:
- Типичная — характерно наличие приступообразного кашля, этапность появления симптомов.
- Атипичная — характеризуется нетипичным покашливанием, отсутствием последовательной смены периодов болезни. Длительность кашля составляет до 50 дней, в среднем около 30 дней. Кашель носит сухой, навязчивый характер, наблюдается напряжение лица, чаще ночью с усилением на второй неделе от начала болезни. Иногда удаётся наблюдать появление единичных типичных приступов кашля при волнении ребёнка, во время еды или в связи с наслоением респираторной вирусной инфекции. Для этой формы характерно редкое повышение температуры и слабая выраженность катарального синдрома (воспаления) слизистых носа и зева [1][2][5][7].
Стадии развития коклюша:
- Инкубационный период (3-14 дней) — симптомы не проявляются, пациент не предъявляет жалоб.
- Катаральный период (10-13 дней) — наблюдается клиническая картина, характерная для множества простудных заболеваний.
- Пароксизмальный, или спазматический период (1-6 недель) — проявления становятся более выраженными, пациента беспокоит мучительный приступообразный кашель.
- Период обратного развития, или реконвалесценции — приступы кашля становятся редкими, улучшается общее состояние. Этот период, в свою очередь, делят на ранний (развивается через 2-8 недель от начала клинических проявлений) и поздний (спустя 2-6 месяцев) [12].
Осложнения коклюша
Наиболее частым осложнением является пневмония, которая может быть вызвана самой коклюшной палочкой или быть вторичной из-за активизации микрофлоры бронха.
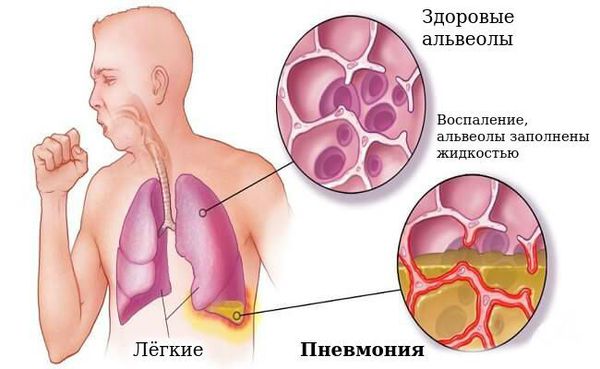
В период спазматического кашля возможны: остановка дыхания, ателектазы (спадение доли лёгкого), пупочная и паховая грыжи, энцефалопатия (нарушение поведения, расстройство внимания, у детей до года отставание в психомоторном развитии, беспокойный сон, раздражительность).
Данные осложнения чаще развиваются у грудных детей. У взрослых осложнения встречаются редко [5][7][9].
Диагностика коклюша
Лабораторная диагностика
К методам лабораторной диагностики относятся:
- Клинический анализ крови: при коклюше наблюдается лимфоцитарный лейкоцитоз, СОЭ (скорость оседания эритроцитов) повышена или в норме.
- Бактериальный посев с носоглотки (мазок) на коклюш.
- ПЦР диагностика (мазок с носоглотки).
- ИФА (иммуноферментный анализ) крови с определением маркеров проникновения инфекции — антител IgG и IgM, IgА к Bordetella pertussis. Исследование проводится двукратно с интервалом 10-14 дней, оценивается нарастание антител IgG (отвечают за устойчивый иммунитет к инфекции) в четыре раза в динамике. Наличие в крови IgM (первый ответ на инфекцию), IgА (обеспечивают местную защиту на уровне слизистых оболочек) к Bordetella pertussis является подтверждением диагноза [5][7][8][10].
Дифференциальная диагностика
Длительный кашель может указывать не только на инфекционные заболевания, но и на патологии ЖКТ и других систем.
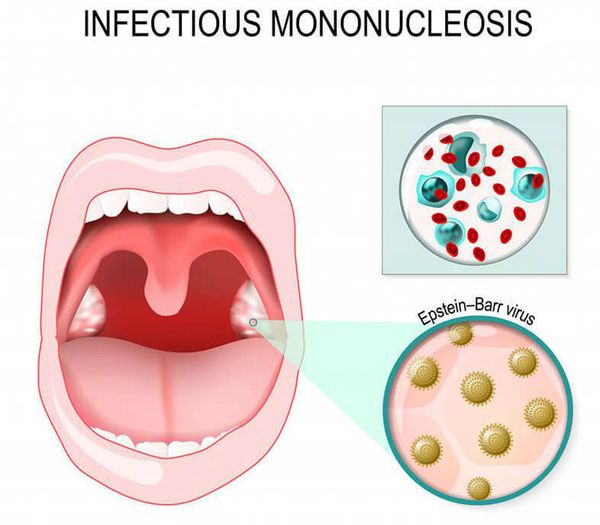
Инфекционный мононуклеоз может характеризоваться длительным кашлем из-за увеличения всех групп лимфоузлов, в том числе расположенных около бронха. Возникает синдром сдавления бронха, что вызывает длительный сухой кашель. Отличительная особенность — высокая и длительная лихорадка, кашель протекает без реприз. Диагноз подтверждается результатами обследования крови: в клиническом анализе крови на фоне повышения общего числа лейкоцитов с преобладанием лимфоцитов определяются специфичные клетки — мононуклеары, при серологическом исследовании крови определяются антитела класса IgM к вирусу Эбштейна — Барр.
Паракоклюш — заболевание, клинически не отличимое от коклюша. Вызывается схожей бактерией Bordetella parapertussis. Диагностика совпадает с таковой при коклюше. Возможно только лабораторное подтверждение: выделение Bordetella parapertussis при бактериологическом посеве со слизистой носоглотки, при ПЦР-исследовании, нарастание титров антител к Bordetella parapertussis при обследовании крови метом ИФА.
Туберкулёз — заражение туберкулёзной палочкой приводит к состоянию, для которого характерно поражение внутригрудных лимфоузлов (чаще у детей), лёгких (чаще у взрослых). В клинике преобладает длительный, навязчивый кашель, интоксикация, снижение массы тела. Репризы не характерны, необходимо дообследование у фтизиатра для исключения туберкулёза. Для уточнения диагноза применяют рентгенологические методы исследования лёгких, мультиспиральную компьютерную томографию (МСКТ) грудной клетки, учёт реакций туберкулиновых проб (реакция Манту, Диаскинтест), бактериологические методы исследования (посев мокроты на туберкулёзную палочку).
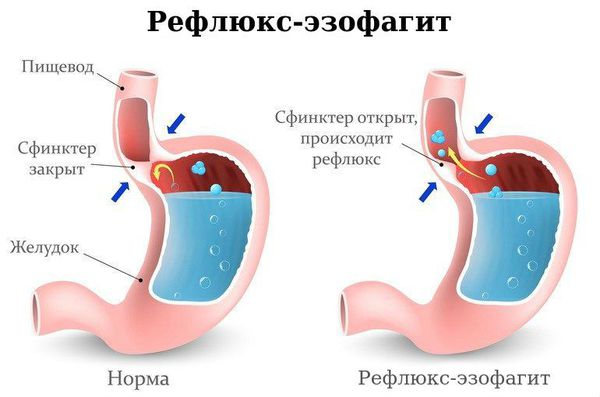
Рефлюкс-эзофагит — при данном состоянии возникает заброс кислого содержимого желудка в пищевод. Из-за близкого расположения пищевода и бронхов происходит раздражение последних и в клинике появляется кашель. Характерно появление кашля в положении лёжа, ночной кашель преобладает над дневным. Диагноз подтверждается проведением ультразвукового исследования желудка. Лечение рефлюкс-эзофагита проводит врач-гастроэнтеролог [5][7].
Дополнительные методы обследования: на рентгенограмме органов грудной клетки при неосложнённом коклюше отмечаются признаки усиления лёгочного рисунка: из-за отёка и воспаления на рентгеновском снимке тень лёгкого более выражена.
Лечение коклюша
В домашних условиях осуществляется лечение лёгких форм при условии отсутствия в семье непривитых детей. Тяжёлые формы подлежат госпитализации в инфекционный стационар.
Режим — домашний, диета — общий стол. Общие рекомендации: увлажнение воздуха (снижает раздражение рецепторов бронхов, уменьшает частоту реприз), витаминотерапия, исключение пассивного курения, проветривание и влажная уборка помещения.
В катаральный период показано применение антибиотиков. Коклюшный микроб чувствителен к макропенам (азитромицин) и защищённым аминопенициллинам (амоксициллина клавуанат). В период спазматического кашля антибиотики мало эффективны, так как в этот период микроба уже нет в организме человека, клиника развивается на основании уже выделенного токсина.
Показаны ингаляции через небулайзер с гормонами (будесонид) [5][6][7].

Прогноз. Профилактика
Прогноз обычно благоприятный.
Симптомы коклюша нарастают в течение месяца, стихают за 2-4 месяца. Рецидивы связаны с наслоением ОРЗ, так как снова возникает раздражение слизистой бронха, усиливается кашель, учащаются репризы. На фоне лечения ОРЗ симптомы коклюша угасают.
Профилактика
Основным профилактическим мероприятием является вакцинация. Вакцинация позволяет сформировать иммунитет к коклюшу после введения в организм специальных иммунобиологических препаратов. Современные вакцины против коклюша входят в состав комплексных вакцин отечественного и зарубежного производства. В состав комплексных вакцин кроме коклюшного компонента может входить дифтерийный и столбнячный анатоксин, вакцина против гепатита В, гемофильной инфекции и полиомиелита (таблица 1).
В соответствии с Национальным календарём профилактических прививок вакцинация показана детям с трёх месяцев жизни. Курс прививок в первый год состоит из трёх вакцинаций с интервалом 45 дней. Дальнейшие прививки проводят на втором году жизни (через год от последней вакцинации). Вакцинацию против коклюша можно сочетать с другими прививками Национального календаря прививок: грипп, пневмококковая инфекция. Все вакцины, содержащие коклюшный компонент, взаимозаменяемы.
В настоящее время зарегистрированы два варианта вакцин: цельноклеточные и бесклеточные (ацеллюлярные). К цельноклеточным относится российская вакцина АКДС — адсорбированная коклюшно-дифтерийно-столбнячная вакцина. В ней коклюшный компонент представлен инактивированной (обезвреженной) коклюшной клеткой. Данная вакцина разрешена к применению у детей с трёх месяцев до четырёх лет. В бесклеточных вакцинах коклюшный компонет представлен отдельными белками, на который формируется иммунитет. Эта технология позволяет снизить число реакций на вакцину, используется в вакцинах импортного производства (“Тетраксим”, “Пентаксим”, “Инфанрикс”, “Инфанрикс-Гекса”, “Адасель”). Вакцина “Адасель” разрешена к применению у детей старше четырёх лет и взрослых для ревакцинаций (повторных прививок), которые должны проводиться каждые 10 лет.
Таблица 1. Компоненты комплексных вакцин для профилактики коклюша
| Название вакцины | Коклюш | Дифтерия | Столбняк | Гепатит В | Полиомиелит | Гемофильная инфекция |
|---|---|---|---|---|---|---|
| АДС | V | V | ||||
| АДС-М | V | V | ||||
| АКДС | V | V | V | |||
| Адасель | V | V | V | |||
| АКДС-геп В, Бубо-Кок, Бубо-М | V | V | V | V | ||
| Инфанрикс | V | V | V | |||
| Тетраксим | V | V | V | V | ||
| Пентаксим | V | V | V | V | V | |
| Инфанрикс Гекса | V | V | V | V | V | V |
Комплексные вакцины имеют ограничение применения по возрасту пациента (таблица 2). У детей вакцинация от коклюша возможна до 4-6 лет. Длительность иммунного ответа после вакцинации составляет до 5-6 лет.
Таблица 2. Сроки применения противококлюшных вакцин
| Название вакцины | Возраст применения |
|---|---|
| Бубо-М | с 6 лет |
| Адасель | с 4-64 лет |
| АКДС | до 4-х лет |
| АКДС-геп В | до 4-х лет |
| Бубо-Кок | до 4-х лет |
| Инфанрикс | до 6 лет |
| Тетраксим | до 6 лет |
| Пентаксим | до 5 лет |
| Инфанрикс Гекса | до 36 мес |
В очаге заболевания проводят противоэпидемические мероприятия:
- Изоляция больного и его лечение, допуск переболевших коклюшем детей до 14 лет в организованные коллективы при отсутствии кашля и двух отрицательных результатах бактериологического обследования на коклюш.
- Вакцинация кон?
