Где находится мокрота при кашле

Мокрота состоит преимущественно из слизи, выделяемой эпителием трахеи и бронхов.
У здорового человека слизь также выделяется, но в незначительных количествах (около 100 миллилитров в сутки). С помощью слизи происходит очистка дыхательных путей. В норме слизь без проблем эвакуируется из дыхательной системы посредством мукоцилиарного транспорта (так называется перемещение с помощью колебаний ресничек, покрывающий эпителий). Слизь доставляется снизу вверх по дыхательным путям в глотку; мы её сглатываем, обычно не замечая этого.

При патологической ситуации происходит резкое увеличение вырабатываемой слизи (до 1500 миллилитров в сутки). Мокрота заполняет просвет трахеи и бронхов, мешая дыханию. Её эвакуация происходит с помощью кашля (мокроту приходится откашливать). Кашлевой рефлекс – это нормальная реакция организма на ощущение помехи в дыхательных путях.
Иногда пациенты жалуются на мокроту, но у них отсутствует кашель. Например, утром ощущается, что горло забито мокротой, – обычно так бывает при хронических воспалительных заболеваниях носа. Густая слизь стекает по задней стенке и скапливается во время сна.
Какой бывает мокрота
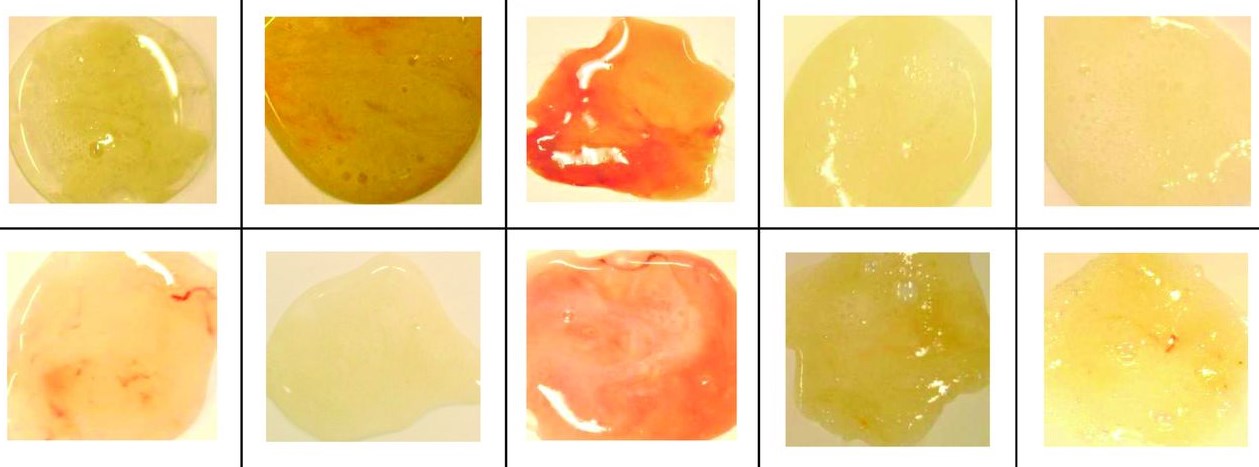
Цвет и консистенция мокроты довольно сильно варьируются в зависимости от патологического процесса. Поэтому описание мокроты входит комплекс обязательных диагностических мероприятий.
Мокрота может быть:
довольно вязкой, жемчужного цвета. Такой цвет означает, что мокрота состоит только из слизи. Причиной обильного выделения подобной мокроты обычно является воспаление слизистой оболочки дыхательных путей (например, бронхит). Такое воспаление может быть вызвано, в том числе, и аллергической реакцией, поэтому мокрота данного вида характерна для астмы. Такая же мокрота типична для курильщиков (в данном случае слизь выделяется в ответ на раздражение слизистой табачным дымом). При длительном и интенсивном курении мокрота может стать серого и даже почти черного цвета;
густой и липкой, желтого или желто-зеленоватого цвета. Подобный цвет указывает на присутствие гноя в мокроте. Примесь гноя характерна для бактериальной инфекции. Обычно заболевание дыхательных путей начинается с вирусной инфекции, которая поражает нос или горло (ОРВИ). Затем воспалительный процесс может спуститься – в трахею, бронхи и лёгкие. Движение воспаления вниз и присоединение бактериальной инфекции означает развитие заболевания (усугубление ситуации). Жёлто-зелёная мокрота типична для бактериального бронхита и пневмонии;
общий красноватый оттенок мокроты и прожилки красного цвета говорят о том, что в мокроте присутствует кровь. Попадание крови может быть вызвано тем, что от кашля где-то лопнул сосудик, но во многих случаях кровь в мокроте является признаком серьёзного заболевания (инфаркт лёгкого, онкологические процессы, туберкулёз). При обнаружении крови в мокроте следует незамедлительно обратиться к врачу;
ржавый или коричневый цвет мокроты указывают на присутствие продуктов распада крови. Это – также признак опасного заболевания. Так проявляются крупозная пневмония или туберкулёз.
Тревожными симптомами также являются пенистая мокрота, мокрота с явным неприятным запахом (сладковатым или зловонным).
Отклонение от обычного (беловато-жемчужного) цвета мокроты должно стать поводом для оперативного обращения к врачу.
Анализ мокроты

Цвет – только одна из характеристик; чтобы вывод о заболевании был точным, необходимо получить больше данных. Для этого проводится лабораторное исследование мокроты. Оно включает в себя не только клинический анализ (оценивается общее количество, цвет, запах, наличие патологических примесей), но и изучение мокроты под микроскопом (как в естественном виде, так и специально окрашенной). Микроскопическое исследование позволяет обнаружить волокнистые и кристаллические образования, клеточные элементы, грибы, бактерии и паразитов.
Но патогенные микроорганизмы не всегда удаётся обнаружить с помощью микроскопии. Для точной идентификации возбудителя проводятся другие виды исследований – бактериальный посев или ПЦР.
Сбор мокроты для анализа, как правило, проводится пациентом самостоятельно. Чтобы мокроту было проще собрать (чтобы она лучше отделялась), накануне стоит выпить побольше жидкости. Мокрота собирается до завтрака. Предварительно нужно как следует почистить зубы и прополоскать рот, чтобы в пробу не попали бактерии из полости рта. Сбор производится в контейнер для анализов, который продаётся в любой аптеке. Достаточно 5 миллилитров слизи. Если мокрота не отходит, можно сделать ингаляцию, используя дистиллированную воду с содой или солью.
При проведении бронхоскопии (эндоскопического исследования дыхательных путей) забор мокроты может быть проведён с помощью эндоскопа.
Как избавиться от мокроты
Густая мокрота мешает нормальному дыханию, изнуряя больного, поэтому понятно желание от неё избавиться. В то же время, не следует упускать из виду, что выделение мокроты – это ответ организма на проблему, и основные усилия необходимо направлять на её устранение (т.е. на лечение заболевания, вызвавшего мокроту).

Прежде всего, следует добиться лучшего отхождения мокроты. Для этого:
пейте больше жидкости. Если в организм будет поступать больше воды, мокрота станет более жидкой и будет лучше откашливаться. Не забывайте, что питьё должно быть тёплым (с температурой не ниже комнатной);
позаботьтесь об увлажнении воздуха. Если воздух в комнате сухой, пересыхает гортань. Мокроту сложнее откашливать, она становится более густой;
по назначению врача принимайте муколитики (препараты, разжижающие мокроту) и отхаркивающие средства. Хорошо помогают ингаляции. Но помните, что заниматься самолечением нельзя, особенно если речь идёт о применении медикаментов;
- применяйте постуральный дренаж и дренажную гимнастику. Суть постурального дренажа состоит в том, чтобы очаг воспаления в лёгких на какое-то время стал выше точки, в которой трахея разветвляется на главные бронхи. Тогда мокрота будет уходить из бронхов под воздействием силы тяжести. Когда же она достигнет точки разветвления, подключится кашлевой рефлекс (это место особенно чувствительно к раздражению). Существуют различные упражнения. Например, больной становится в постели на колени и сгибает туловище вперёд (6-8 раз подряд), потом минуту отдыхает и повторяет упражнение (до 6-ти раз). Другое упражнение состоит в том, чтобы лёжа в постели на боку максимально свесить верхнюю часть туловища – сначала на одну сторону кровати, потом на другую. Можно убрать подушку, подложить под ноги валик: задача – обеспечить небольшой наклон тела (30-45°) от диафрагмы к голове. Лежать в такой позиции следует 15 минут.
Источник
Большинство заболеваний дыхательной системы, характеризуются повышением температуры тела, покраснением горла и сильным кашлем. Врачи утверждают, что лучший вариант, когда спазмы мышц грудной клетки, сопровождаются выделением мокроты. Что такое секрет трахеобронхиального дерева и нужно ли опасаться такого симптома патологии? Давайте разбираться с этим вопросом вместе.
Для чего нужна флегма
Мокротой называют смесь секрета придаточных пазух, слизистой оболочки носа, слюны и продуктов жизнедеятельности патогенных микроорганизмов, вызывающих воспалительный процесс в легких, бронхах. Слизь необходима для «фильтрации» любых инородных веществ, попадающих в дыхательную систему извне. В большинстве случаев флегма полезна. Исключением становится аномальное выделение образований, мешающих нормально дышать, есть.
Многие больные на приеме у терапевта, пульмонолога спрашивают, откуда берется мокрота? На самом деле такой вопрос не корректен. Слизь вырабатывается на протяжении всей жизни. Если реснитчатый эпителий прекратит транспортировку флегмы в верхние дыхательные пути, то риск инфекционного заражения легких увеличивается в разы.
Какие функции выполняет мокрота:
- защита слизистой от микробов, аллергенов;
- увлажнение и устранение раздражения;
- выведение бактерий во время терапии ОРВИ, ОРЗ.
В нормальном состоянии мокрота состоит из воды, углеводов, протеина и минеральных солей. Патологическое состояние добавляет в секрет продукты жизнедеятельности бактерий, вирусов.
Виды и цвет мокроты
Здоровый человек ежедневно избавляется от 50-100 мл слизи, состоящей из пыли и других инородных для организма веществ. Во время болезни количество вырабатываемой флегмы может увеличиться в 10-15 раз (1500 мл). Поэтому особо волноваться при выявлении слизи при кашле не стоит. Считается, что это нормальное явление во время лечения вирусных и бактериальных поражений.
Обратиться за помощью в медицинское учреждение необходимо при изменении состава и цвета мокроты. Сильный воспалительный процесс может сопровождаться отхождением серозной, гнойной, кровянистой или стекловидной флегмы. Такие симптомы нередко указывают на развитие опасных заболеваний дыхательной системы (туберкулез, бронхит, пневмония, рак).
Многие врачи ставят первоначальный диагноз, ориентируясь на цвет мокроты:
- прозрачные выделения не должны пугать больного, так как отсутствие примесей говорит о постепенном угасании воспаления;
- стекловидная слизь должна стать поводом для проверки организма на наличие стеноза бронхов;
- желтая мокрота считается показателем усиленной борьбы иммунной системы с инфекцией (воспаление легких, астма, бронхит);
- зеленые выделения обычно вязкие и плохо отхаркиваются из-за повышенной концентрации нейтрофилов, эпителия и мертвых патогенных агентов (стафилококк, стрептококк);
- коричневая флегма указывает на распространение заболевания на нижние дыхательные пути или внутреннее кровотечение (разрыв капилляров).
В отдельную группу нужно вывести мокроту с кровью. Такой симптом возникает при сильном повреждении легочной ткани. Обычно больные с подобными признаками болезни незамедлительно госпитализируются.
Другие причины образования и отхождения слизи при кашле
Во время осмотра врач обязательно задаст вопрос о времени появления неприятного симптома. Если выделение мокроты наблюдается в утреннее время, то в первую очередь необходимо исключить естественные источники флегмы. Нередко причиной обильных выделений во время кашля становится аллергическая реакция на внешние раздражители (пыль, сухой воздух, шерсть животных). Нельзя исключать вероятность отравления химическими веществами (парами бытовой химии).
Слизистая вязкая мокрота может образоваться у курильщиков. С дымом сигарет в легкие попадает сажа, копоть и другие отравляющие элементы.
Негативное воздействие на бронхи вызывает уменьшение дыхательного просвета и ослабление функций клеток эпителия. Скопившаяся за ночь мокрота выходит утром с сухим приступообразным кашлем.
Болезни, характеризующиеся выделением мокроты
Многие заболевания дыхательных путей сопровождаются образованием большого количества секрета. Респираторные патологии почти всегда провоцируют организм на выработку флегмы. Какие патологии нужно исключить в первую очередь?
- Туберкулез – персистирующая инфекция, вызванная палочками Коха. Такая болезнь характеризуется аномальной потливостью, потерей аппетита, субфебрильной температурой (37°С). Отличительной чертой заболевания считается белая (начальные стадии), зеленоватая или кровянистая мокрота при кашле.
- Воспаление легких развивается на фоне заражения бактериями, грибками или вирусами легочной ткани. Главные проявления – резкий скачок температуры тела, сухой, непродуктивный кашель с хрипами, боль в грудной клетке, одышка. Секрет желтый или зеленый.
- Бронхит характеризуется отеком слизистой оболочки и ускоренной выработкой иммуноглобулина. Такие процесса вызывают закупорку бронхов и осложненное выделение мокроты. Симптомы болезни напоминают классическую простуду с появлением белой, желтой или зеленой флегмы.
Заниматься самодиагностикой нельзя. Лечение должно быть назначено специалистом (терапевтом, инфекционистом, иммунологом или пульмонологом).
Показания к проведению анализа мокроты
Обратиться за помощью в медицинское учреждение необходимо, если кашель продолжается более 2-х недель, есть подозрение на пневмонию, туберкулез или другие опасные болезни, в мокроте появились примеси (розовая, зеленая, желтая или стекловидная слизь).
Анализ флегмы позволяет:
- точно определить причину усиленной выработки слизи;
- исключить онкологию (рак легких);
- проверить выделения на маркеры аллергии.
При выявлении бактериальной природы мокроты, в лаборатории проводят исследования на резистентность патогенной микрофлоры к разным видам антибиотиков.
Как облегчить состояние больного
Нормальное отхождение мокроты считается хорошим знаком. Выделение прозрачного секрета нормальной вязкости показывает, что лечение первопричины кашля продвигается в нужном направлении. Дополнительная стимуляция отхаркивания слизи нужна в случае застоя секрета.
Препараты для выведения мокроты:
- муколитики необходимы для увеличения объема слизи при сухом, непродуктивном кашле («Мукалтин», «АЦЦ», «Амброксол»);
- отхаркивающие средства назначаются для облегчения выведения секрета из бронхов («Лазолван», «Стоптуссин», «Доктор Мом»);
- натуральные сиропы и микстуры повышают иммунитет и снимают раздражение слизистой («Геделикс», «Гербион», «Корень Алтеи»).
Лечение ребенка лучше начинать с относительно безопасных методов народной медицины. Если мокрота вязкая, но без примесей (гнойная, розовая, серозная), то следует воспользоваться отварами шалфея, душицы, календулы, солодки. Хорошие результаты показывает терапия ингаляциями, применение компрессов.
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 17 мая 2019; проверки требуют 4 правки.
Мокро́та (лат. sputum) — отделяемый при отхаркивании патологический секрет трахеобронхиального дерева с примесью слюны и секрета слизистой оболочки полости носа и придаточных пазух носа.[1]
Нормальный трахеобронхиальный секрет[править | править код]
Нормальный секрет трахеобронхиального дерева представляет собой слизь, продуцируемую железами трахеи и крупных бронхов, содержащую клеточные элементы (в основном альвеолярные макрофаги и лимфоциты). Трахеобронхиальный секрет обладает бактерицидным эффектом, способствует элиминации вдыхаемых частиц, клеточного детрита и продуктов обмена веществ при помощи механизма мукоцилиарного очищения, осуществляемого реснитчатым эпителием. В норме объём трахеобронхиального секрета не превышает 100 мл в сутки и проглатывается человеком при выделении.[1]
Патологический трахеобронхиальный секрет[править | править код]
Цвет и запах мокроты[править | править код]
При патологических процессах объём отделяемой мокроты может составлять от нескольких миллилитров до полутора литров в сутки. Мокрота может быть бесцветной, желтоватой или зеленоватой (такая окрашенная мокрота свидетельствует о примеси гноя). Ярко-жёлтая (канареечного цвета) мокрота наблюдается при эозинофильном инфильтративном процессе в лёгком, бронхиальной астме; такой цвет обусловлен большим количеством эозинофилов в трахеобронхиальном секрете. Ржавая мокрота может свидетельствовать о крупозной пневмонии, при которой наблюдается внутриальвеолярный распад эритроцитов с высвобождением гематина. Чёрная мокрота наблюдается при пневмокониозах и содержит угольную пыль. Мокрота с прожилками или сгустками крови (кровохарканье) может наблюдаться при различных заболеваниях — туберкулёзе, тромбоэмболии лёгочной артерии, бронхоэктатической болезни, синдроме Гудпасчера и т. д.
Обычно мокрота лишена запаха. Гнилостный запах мокроты наблюдается при гангрене или абсцессе лёгкого и обусловлен ростом гнилостных микроорганизмов.[1]
Консистенция и характер мокроты[править | править код]
Различают жидкую, густую и вязкую мокроту; мокрота может быть слизистой, серозной, слизисто-гнойной и гнойной.
Слизистая мокрота бесцветна и прозрачна, наблюдается при заболеваниях дыхательных путей, сопровождающихся катаральным воспалением (начальные проявления острого воспалительного процесса или хронический воспалительный процесс в фазе ремиссии).
Серозная мокрота бесцветная, жидкая, пенистая, лишена запаха. Наблюдается при альвеолярном отёке лёгких вследствие транссудации плазмы в просвет альвеол. Может иметь розовый цвет при диапедезном кровотечении.
Слизисто-гнойная мокрота вязкая, желтоватая или зеленоватая. Может иметь нерезкий неприятный запах. Наблюдается при бронхите, пневмонии, бронхоэктатической болезни, туберкулёзе лёгких и т. д.
Гнойная мокрота имеет жидкую или полужидкую консистенцию, зеленоватый или желтоватый цвет, зловонный запах. Наблюдается при нагноительных процессах в лёгочной ткани — абсцессе, гнойном бронхите, гангрене лёгкого и т. д.[2]
См. также[править | править код]
- Кровохаркание
- Носовая слизь
- Экссудат
Примечания[править | править код]
Литература[править | править код]
- Мокрота // Энциклопедический словарь Брокгауза и Ефрона : в 86 т. (82 т. и 4 доп.). — СПб., 1890—1907.
Источник
Причины откашливания мокроты
Гастроэзофагеальная рефлюксная болезнь
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) — это состояние, при котором желудочная кислота поднимается вверх в пищевод. Основным симптомом ГЭРБ является изжога.
Другие симптомы включают в себя:
- кашель с мокротой
- избыточное слюноотделение
- боль в горле
- затрудненное глотание
Ларингофарингеальный рефлюкс
(ЛФР) похож на ГЭРБ. У людей с ЛФР желудочная кислота поднимается вверх в пищевод, голосовой аппарат, а иногда и в носовую полость. ЛФР возникает, когда нижний пищеводный сфинктер не закрывается полностью. Это может вызвать изжогу и другие симптомы, которые включают:
- частое откашливание
- кашель
- ощущение комка в горле
- избыток слизи
Аллергия
Аллергический ринит вызывает симптомы, сходные с простудой, такие как:
- сухой кашель
- чихание
- насморк
У некоторых людей с аллергией иногда отмечается избыточное производство слизи, что приводит к откашливанию мокроты.
Окружающие факторы
Воздействие определенных раздражителей, таких как дым и пары, может привести к раздражению дыхательных путей, что может вызвать кашель с избытком мокроты.
Инфекции
Кашель и избыточное выделение слизи являются распространенными симптомами инфекций верхних дыхательных путей. Другие симптомы инфекций:
- боль в горле
- насморк
- лихорадка
Инфекции нижних дыхательных путей, к которым относятся бронхит и пневмония, являются серьезными и могут вызывать длительные симптомы.
Заболевания легких
Некоторые заболевания легких, такие как бронхиальная астма и хроническая обструктивная болезнь легких (ХОБЛ), вызывают постоянный кашель и избыток мокроты.
Другие симптомы заболевания легких включают в себя:
- одышка
- хрипы
- боль в груди
- кашель с кровью
Сердечная недостаточность
Острая сердечная недостаточность — это состояние, при котором сердце не может нормально перекачивать кровь по всему телу. Это вызывает симптомы, которые включают в себя:
- затрудненное дыхание
- усталость
- хронический кашель
- хрипы
- отхаркивание белой или розовой мокроты
- отек лодыжек, голеней, ступней и живота
- тошнота и плохой аппетит
- дезориентация
- учащенное сердцебиение
Откуда берется кашель и мокрота в горле?
Под мокротой понимают патологическое увеличение бронхиальной секреции, поэтому вопрос «откуда берется» не совсем корректен. Ежесекундно и постоянно, на протяжении всей жизни, специальные железы продуцируют слизь, на которую возложены важнейшие функции.
Внутренняя полость дыхательных путей представлена реснитчатым эпителием. Основная его задача – непрерывная транспортировка секрета, продуцируемого бронхами в верхние дыхательные пути, в горло, для последующего выведения наружу.
Основная цель – не допустить оседания в дыхательной системе пыли, бактерий, вирусов, аллергенов и других раздражителей. Вязкое прозрачное вещество несет в себе ряд полезных функций:
- увлажняет слизистую оболочку;
- создает защитный слой;
- препятствует попаданию вирусов в органы дыхания, при помощи входящих в состав слизи иммунных клеток.
В обычных условиях бронхи вырабатывают слизь в малых количествах, необходимых для очистки дыхательных путей. Она не причиняет человеку никаких неудобств и проглатывается вместе со слюной.
Причина, почему появляется мокрота, проста. При наличии воспалительного процесса слизистые выделения становятся обильными, так как иммунные клетки активируют систему дополнительной защиты. В горле начинает образовываться комок, который представляет собой скопление мокроты. Она состоит из следующих компонентов:
- вода (95%);
- протеины;
- углеводы;
- минеральные соли.
Организм, желая облегчить процесс дыхания, провоцирует кашель. Это происходит из-за раздражения слизистой оболочки, которое вызывает легкое першение. Мокрота из носа и глотки выводится через ротовую полость.
Если слизистые выделения становятся слишком вязкими и не отхаркиваются, то они начинают наносить вред всему организму. Создается благоприятная среда для размножения бактерий и вирусов. Наличие носителей инфекции затрудняет работу легких.
Что означает цвет мокроты
Что означает изменение цвета мокроты? Цвет мокроты может указывать на причину кашля. Например, пневмония может вызвать кашель, при котором слизь зеленая, желтая или кровавая.
Исследование 2012 года изучало связь между цветом мокроты и наличием бактерий. Ученые обнаружили, что зеленая или желтая мокрота с большей вероятностью содержит бактерии, чем прозрачная или белая слизь.
Коричневая или черная слизь чаще встречается у людей, которые курят или имеют заболевания легких. Например, черная мокрота является признаком пневмокониоза, который иногда называют «легкие угольщиков».
Розовая или ржавая мокрота, содержащая кровь, может указывать на наличие серьезного заболевания, например, такого как острая сердечная недостаточность.
Заболевание бронхов и легких как основная причина
Причина присутствия мокроты в горле чаще всего кроется в наличии острых или хронических заболеваний органов дыхания. Иногда, кроме густых слизистых выделений, ничто не указывает на наличие скрытых патологий.
Однако необходимо принимать во внимание, что в нормальных условиях бронхи выделяют негустую прозрачную жидкость. Она увлажняет и обволакивает внутреннюю поверхность горла, не причиняя неудобств.
Бронхит
Бронхит – это воспалительный процесс, в результате которого происходит раздражение и набухание слизистой оболочки бронхов. Это связано с повышенной выработкой иммуноглобулинов, которые борются с инфекцией. Заболеванию сопутствуют тяжелые приступы кашля. Когда отек сильно прогрессирует, происходит закупорка бронхов. В таких случаях, имеет место обструктивное течение болезни. Есть две основные группы причин, способствующие развитию этого заболевания:
- инфекционные (бактерии, вирусы и грибки, попадающие в нижние дыхательные пути);
- физико-химические (воздействие окружающей среды).
Бронхит может приобретать различные формы, каждая из которых имеет свои симптомы и проявления.
- Острая. Характерна для холодного периода в году. Первичные симптомы напоминают обычную простуду. На фоне воспалительного процесса происходит сильное повышение температуры. Сначала кашель сухой, вызванный легким першением в горле. Мокрота в горле появляется позже.
- Хроническая. Если симптомы бронхита сохраняются более двух месяцев, то ему придается статус хронического заболевания. Оно может проявляться в одно и то же время года, но каждый раз острая фаза хронической болезни будет удлиняться. Постоянное воздействие раздражителей провоцирует развитие воспаления в дыхательной системе, которые затрудняют поступление кислорода в организм. Хронический бронхит в запущенной форме может стать первой ступенью на пути к эмфиземе легких.
Анализ мокроты при бронхите помогает определить стадию развития болезни и ее форму. Цвет отхаркиваемых слизистых выделений раскрывает некоторую информацию о процессах, идущих внутри организма.
- Белая или прозрачная. Имеет место при хроническом течении болезни;
- Желтая. Наличие выделений такого цвета характерно для всех форм бронхита. Так дыхательная система борется с воспалением.
- Зеленая. Такая мокрота свидетельствует о застойных процессах в органах дыхания. Они появляются на фоне застарелой инфекции. В острой форме заболевания возможно образование гнойных масс.
Пневмония
Заболевание представляет собой воспалительный процесс, локализованный в легочных тканях. Возбудителями пневмонии считаются инфекционные агенты:
- грибки;
- бактерии;
- вирусы.
Наиболее частый способ заражения – воздушно-капельный, реже – распространение инфекции происходит по кровеносной системе. Микроорганизмы, под действием которых воспаляется легочная ткань, в определенном количестве всегда есть в организме человека. В нормальных условиях иммунитет ведет успешную борьбу против них, но при ослаблении защитных функций, организм не справляется с нагрузкой – начинают развиваться воспалительные реакции.
Чаще всего пневмония появляется на фоне переохлаждения и имеет следующие симптомы:
- резкий подъем температуры;
- слабость;
- головные боли;
- сухой кашель, появившийся в первые дни, становится влажным;
- в горле скапливается мокрота;
- боль в грудине во время кашля и дыхания;
- хрипы;
- одышка, начинается дыхательная недостаточность.
Отделение мокроты при пневмонии представляется абсолютно нормальным явлением. Ее цвет указывает на тяжесть инфекции и ее возбудителей. Зеленая окраска говорит о прогрессирующем бактериальном воспалении.
Острая форма пневмонии сопровождается слизистыми выделениями белого, желтого или зеленого цвета. Желто-зеленая окраска свидетельствует о бактериальной причиной воспаления легочных тканей.
Туберкулез
Причина возникновения болезни – поражение легких определенным видом бактерий (палочкой Коха). Вредоносные микроорганизмы попадают в тело человека на протяжении всей его жизни. Воспаление развивается в тех случаях, когда имеются благоприятные условия для его прогрессирования. Слабый иммунитет не сможет противодействовать палочке Коха.
Легочный туберкулез относится к относится к длительно персистирующей инфекции, которая большую часть времени находится в латентном состоянии. Его внешние симптомы могут не проявляться долгое время. Признаками общей интоксикации организма служат:
- гипертермия;
- слабость;
- потливость;
- потеря аппетита.
На начальных стадиях туберкулеза отделение мокроты минимальное. По мере развития болезни ее количество увеличивается, а цвет слизистых выделений может изменяться.
- Белая. Характерна для первых стадий туберкулеза. Такой оттенок обусловлен повышенным содержанием белка.
- Зеленоватая. Свидетельствует об образовании гноя и наличии застоявшейся слизи.
- Кровянистая.
Поражение легких туберкулезными бактериями сопровождается сильным кашлем и выделением мокроты. Ночные и утренние часы считаются самыми тяжелыми. В запущенных случаях имеет место кровохарканье, которое чревато открытием легочного кровотечения, нередко приводящее к летальному исходу.
Это рак легких?
Рак легких обычно не проявляется симптомами, пока не начнет распространяться. Однако в ряде случаев пациенты могут отмечать ранние симптомы. Рак легких встречается редко, и многие его симптомы схожи с симптомами других заболеваний, таких как легочная инфекция. Некоторые распространенные симптомы рака легких включают в себя:
- хронический кашель
- кровавая мокрота
- боль в груди при смехе, глубоком дыхании или кашле
- хриплый голос
- плохой аппетит
- проблемы с дыханием
- усталость и слабость
- хронические и рецидивирующие инфекции дыхательных путей
- хрипы
Можно ли глотать то, что откашливается?
Ввиду ряда причин отхаркивание скопившейся в горле слизи не всегда эстетично. Что делать в таких случаях? Можно ли глотать мокроту, и каковы последствия этого?
Попадая в желудок, слизь из носа и горла подвергается воздействию пищеварительных ферментов, а также соляной кислоты. Микроорганизмы под воздействием такой смеси исчезают без следа. Единственное исключение – это кислотоустойчивые бактерии, но щелочь и энзимы, выделяемые двенадцатиперстной кишкой, не оставляют им никаких шансов.
Таким образом, сглатывать или отхаркивать мокроту из горла – личное дело каждого. Она не наносит никакого вреда организму человека в обоих случаях.
Лечение
Лечение откашливания мокроты зависит от ее причины.
При ГЭРБ и ЛНР врач может рекомендовать
- изменения образа жизни, такие как отказ от курения и отказ от продуктов, вызывающих изжогу
- лекарства, которые могут включать антациды, облегчающие изжогу
- хирургическое вмешательство в тяжелых случаях
Аллергия
Основное лечение аллергии заключается в том, чтобы выявить и избежать триггеров. Другие средства включают в себя:
- антигистаминные средства
- противоотечные средства
- назальные кортикостероиды
ОРВИ
Большинство ОРВИ проходят сами по себе. Противоотечные средства могут помочь при некоторых симптомах. Инфекции, поражающие нижние дыхательные пути, могут потребовать лечения у врача.
Заболевания легких
Врач может рекомендовать следующие методы лечения ХОБЛ:
- легочная реабилитация
- дополнительный кислород
- хирургия
В большинстве случаев бронхиальной астмы люди могут управлять своими симптомами с помощью лекарств, таких как ингаляторы кортикостероидов.
Сердечная недостаточность
Сердечная недостаточность — это серьезное состояние, требующее немедленного медицинского лечения. Методы лечения включают в себя:
- изменения образа жизни, такие как регулярные физические упражнения и здоровая диета
- лекарственные препараты, такие как ингибиторы ангиотензинпревращающего фермента (АПФ)
- имплантируемые устройства, такие как дефибрилляторы
- хирургические вмешательства, такие как коронарное шунтирование или ангиопластика
( 2 оценки, среднее 5 из 5 )
Источник
