Аудиозапись кашля пациента больного коклюшем относится к

Коклюш – это инфекционное заболевание, имеющее острое течение и передающееся воздушно-капельным путем. Болезнь получила название от французского слова coqueluche, что переводится как «приступообразный кашель». Именно этот симптом является ведущим при заражении человека коклюшной палочкой (бактерией бордетелла).
Коклюш требует госпитализации лишь в том случае, когда заболевание имеет тяжелое течение. В остальных случаях возможно лечение в домашних условиях.
Коклюш имеет широкое распространение. В условиях городской жизни люди сталкиваются с этой болезнью гораздо чаще, чем жители деревень. На это существуют объективные причины: в мегаполисах воздух имеет в своем составе больше вредных примесей, да и в целом, экологическая обстановка большинства городов остается неблагополучной. Более того, в деревне зачастую отсутствует возможность провести качественную диагностику и выявить болезнь. Это также отражается на статистике распространения коклюша.
Содержание:
- Формы коклюша
- Как передается инфекция?
- Патогенез коклюша
- Симптомы коклюша
- Осложнения коклюша
- Диагностика коклюша
- Лечение коклюша
- Профилактика коклюша
Больше всего заболевших регистрируется в осенне-зимний и весенне-летний периоды. Каждые 3-4 года врачи указывают на подъем заболеваемости, который они называют мини-эпидемиями.
Ежегодно во всем мире коклюшем заражается около 10 миллионов человек, причем 600 тысяч из них погибают от болезни. Ранее, когда прививка от коклюша не была разработана, в Советском Союзе каждый год оказывались зараженными 600 тысяч людей, а 5000 из них умирали. Болезнь представляла особую опасность для детей 1 года жизни. От коклюша в те времена умирал каждый второй заболевший малыш.
Благодаря разработанной вакцине, заболеваемость коклюшем во всем мире пошла на спад. Однако риск заразиться паракоклюшем все-таки остается. Тем не менее, болезнь будет протекать очень легко и практически незаметно для человека.
Коклюш относится к детским инфекциям, так как в 95% случаев от нее страдают именно дошкольники в возрасте 1-7 лет. Но полностью исключить риск заражения бордетеллой взрослого человека нельзя. Если в семье появляется инфицированный ребенок, то вероятность заболевания окружающих родственников составляет 30%.
Как правило, когда у взрослого человека наблюдается затянувшийся кашель, он не обращается к врачу за помощью, а лечит «длительный бронхит» своими силами. В этом заключается опасность коклюша для людей в зрелом возрасте.
В последние годы ученые отмечают рост числа подростков, заболевших коклюшем. Это связано с ослаблением иммунитета к болезни, а также с нарушением сроков вакцинации. Зачастую в болезни своих детей оказываются виноватыми сами родители, которые пренебрегают необходимостью введения прививки.
После того как человек однажды переболел коклюшем, у него формируется пожизненный иммунитет, но риск заражения паракоклюшем сохраняется.
Формы коклюша
Принято рассматривать 3 формы коклюша, среди которых:
Типичная, при ней заболевание развивается по стандартной схеме.
Атипичная, когда основные признаки заболевания ярко не проявляются. Человек периодически страдает от приступообразного кашля, который то затихает, то появляется вновь.
Носительство бактерии коклюша. При этом человек является источником распространения инфекции, но сам не страдает от симптомов болезни.
Также различают:
Легкую степень течения болезни. Частота приступов кашля при этом не превышает 15 раз за сутки, количество кашлевых толчков приравнивается к 5, но не более. Общее состояние больного не нарушено.
Среднетяжелую степень течения болезни. Частота ежедневных приступов составляет около 25, количество кашлевых толчков – не менее 10. Выделение рвоты сопровождает каждый приступ кашля. Общее самочувствие больного нарушено: температура тела выше нормы, аппетит отсутствует.
Тяжелую степень течения болезни. Частота приступов кашля приближается к 50 в стуки. Приступы длятся долго, сопровождаются сбоями в дыхании, часто завершаются судорожными припадками. Подобное состояние сопряжено с высокими рисками развития серьезных осложнений.
Как передается инфекция?

Коклюш передается от больного человека к здоровому воздушно-капельным путем. Вызывает инфекционный процесс бордетелла, или палочка Борде-Жангу, которую назвали по фамилиям ее первооткрывателей. Ученым также известна бордетелла паракоклюша, которая провоцирует развитие легкой формы болезни.
Инфекция распространяется при непосредственном контакте с больным человеком, при разговоре с ним на расстоянии ближе 1,5 метров. Заражение происходит при вдыхании слизи из воздуха, в которой содержатся бактерии.
В условиях внешней среды коклюшная палочка очень быстро погибает. Если на нее попадает солнечный свет, то она теряет свою жизнеспособность уже спустя час. Под воздействием низких температур бордетелла разрушается за несколько секунд. Поэтому предметы обихода не представляют опасности в плане передачи инфекции. Более того, помещение, в котором находится больной коклюшем человек, не требует санитарной обработки с использованием специализированных средств.
Опасаться необходимо людей, которые первую неделю болеют коклюшем и страдают от приступообразного кашля. В этом случае бацилла, готовая к инфицированию, выделяется с мокротой в 100% случаев.
В дальнейшем опасность заражения уменьшается в геометрической прогрессии:
2 неделя: выделение коклюшной палочки происходит в 60% случаев;
3 неделя: выделение коклюшной палочки происходит в 30% случаев;
4 неделя: выделение коклюшной палочки происходит в 10% случаев.
Что касается носителей бактерии, то чаще всего такие люди не представляют опасности для окружающих, так как носительство очень кратковременно, а иммунитет справляется с патологией самостоятельно. Эпидемиологическую значимость в этом плане имеют люди, у которых болезнь протекает в стертой форме, и при этом они не изолированы от коллектива.
Патогенез коклюша

После того как вирус попадает на слизистую оболочку дыхательных путей (гортань, бронхи и трахея) взрослого человека, его организм начинает вырабатывать иммуноглобулины класса А. Они запускают активную борьбу с патогенными агентами, не дают им закрепиться на поверхности дыхательных путей, вследствие чего коклюшные палочки погибают.
Чем меньше ребенок, тем слабее его иммунитет, поэтому особенно тяжело заболевание протекает у детей в возрасте младше 2 лет.
Когда бактерия закрепляется на слизистой оболочке органов, она начинает активно размножаться, выделяя токсические вещества. Это провоцирует развитие воспаления с поражением бронхов и бронхиол. Они отекают, возможно даже отмирание их клеток. Если коклюш осложняется иными заболеваниями, то внутренняя поверхность бронхов покрывается эрозиями.
Сильный кашель при коклюше объясняется рядом факторов:
Раздражение эпителиальных рецепторов бронхов токсинами, которые выделяет бактерия, как причина кашля на начальных этапах развития болезни.
Аллергическая реакция организма на попадание бактерии внутрь бронхов, как причина кашля по мере размножения микроорганизмов.
Постоянное раздражение блуждающего нерва с дальнейшим формированием в области дыхательного центра очага возбуждения, как причина кашля при длительном течении болезни. В дальнейшем кашель будет возникать при воздействии на организм самых разнообразных раздражителей: сильного света, громкого звука и пр.
Из области дыхательного центра очаг нервного возбуждения может перейти на рядом расположенные центры, например, на рвотный. Это приведет к тому, что каждый приступ кашля будет завершаться рвотными позывами, либо рвотой.
Опасны приступы кашля тем, что провоцируют увеличение артериального давления в сосудах шеи и головы. Это влечет за собой частые глазные кровоизлияния, появление отеков на лице, его посинение. Если давление повышается до значительных пределов, то возникает риск разрыва сосудов в головном мозге.
Симптомы коклюша

Инкубационный период болезни от момента инфицирования и до появления первых симптомов коклюша составляет 5-14 дней. В это время бактерия заселяет дыхательные пути.
Следующий период носит название продромального или катарального, когда появляются предвестники болезни. Средняя продолжительность этого периода составляет 7-14 дней.
Для него характерны следующие симптомы:
У человека появляется сухой кашель, который не слишком сильно беспокоит его в дневные часы, но усиливается к вечеру.
Температура тела может повышаться до 38 °C.
Возможен незначительный насморк.
В целом человек чувствует себя удовлетворительно, состояние здоровья сильно не нарушено.
Продромальный период коклюша напоминает развитие обычного ОРЗ, поэтому на этом этапе диагностика крайне затруднена.
Следующий этап болезни носит название спазматического периода.
Он характеризуется следующими симптомами:
Кашель становится приступообразным.
Он всегда завершается судорожными подергиваниями тела.
Кашлевые толчки сопровождаются отделением мокроты.
Возможно появление рвоты в конце приступа.
Во время кашля часто наблюдается изменение цвета лица, оно становится синюшно-красным. Язык высунут наружу.
Количество приступов в сутки: 5-40.
Кашель чаще беспокоит во время ночного отдыха.
Для приступа характерно апноэ, когда на срок от 30 до 60 секунд у человека останавливается дыхание.
Тяжелый приступ может завершаться непроизвольным отделением мочи и кала.
Характерным признаком коклюша является формирование язвочки на уздечке языка, так как во время кашля больной травмирует ее нижним резцами.
Завершающим этапом болезни является период обратного развития. Он характеризуется постепенным угасанием симптомов, стабилизацией температуры тела.
Следует учесть, что даже после того как организм полностью победит болезнь, кашель будет преследовать его на протяжении некоторого времени. Средний срок полного исчезновения кашля составляет 3 недели.
Еще в течение 6 месяцев у человека может сохраняться повышенная раздражительность и утомляемость. Иммунитет во время заболевания значительно снижается, поэтому наблюдается восприимчивость организма к различным респираторно-вирусным заболеваниям.
Осложнения коклюша
Осложнения коклюша можно выделить следующие:
Нарушение кровоснабжения головного мозга на фоне постоянного бронхоспазма и затруднения дыхания. В результате это может привести к развитию энцефалопатии. При тяжелой форме течения болезни не исключено кровоизлияние в головной мозг.
Сильный кашель, который возникает на фоне спазма в бронхах, может привести к формированию в них эмфиземы и ателектазы легочной ткани. Тяжелое течение болезни грозит возникновением пневмоторакса и подкожной эмфиземы.
Кашель всегда провоцирует повышение внутрибрюшного давления, что может привести к формированию пупочной или паховой грыжи, а также к геморрою.
Снижение иммунитета грозит присоединением вторичной инфекции. Чаще всего пациенты страдают гнойным отитом и пневмонией.
Аутоиммунные реакции, проходящие в организме, оборачиваются развитием бронхита или бронхиальной астмы.
Диагностика коклюша

Диагностика начинается с осмотра больного и выслушивания его жалоб. У пациентов с коклюшем обнаруживается приступообразный сухой кашель, свисты в грудине, высокая температура тела, нельзя исключать насморк. Врач выясняет, имели ли место контакты с людьми, болеющими коклюшем, а также есть ли у пациента соответствующая прививка.
Проведение анализа крови выдает следующую картину: СОЭ остается в пределах нормы на фоне повышения уровня лейкоцитов и лимфоцитов.
Следующим этапом диагностики является сбор мокроты на БАК посев. Результат будет известен не ранее, чем через 5 суток.
Вспомогательные методы диагностики:
ИФА.
РПГА или РНГА.
ПЦР.
Все эти способы исследования крови или иных биологических жидкостей человека являются информативными и позволяют с высокой точностью выявить болезнь даже при ее скрытом течении.
Лечение коклюша

Если болезнь имеет легкое или среднетяжелое течение, то госпитализация пациента не требуется. Кашель является самым изматывающим спутником коклюша, потому необходимо его устранять с помощью приема различных препаратов.
Схема лечения выглядит следующим образом:
Прием бронхолитиков. Действие этих лекарств направлено на расширение бронхиального просвета и устранение спазма бронхов.
Прием муколитиков. Эти препараты позволяют сделать мокроту менее вязкой, что облегчает ее отхождение. Возможно выполнение ингаляций с муколитиками.
Прием противокашлевых средств. Препараты, подавляющие соответствующий нервный центр, врачи назначают пациентам при коклюше крайне редко, так как эти лекарства имеют слабую эффективность в плане купирования приступов.
Прием сосудорасширяющих и седативных препаратов. Они направлены на улучшение мозгового кровоснабжения и призваны предупредить развитие осложнений болезни.
Если заболевание имеет тяжелое течение, то необходима госпитализация больного с проведением следующих лечебных мероприятий:
Кислородотерапия, когда в организм с помощью специальной аппаратуры подается воздух, обогащенный кислородом.
Прием ноотропов, которые направлены на нормализацию обменных процессов в головном мозге.
Прием гормональных препаратов. Они позволяют быстро устранить приступы кашля, дают возможность не допустить развития апноэ. Как правило, курс лечения глюкокортикостероидами (преднизолон) не превышает 2 дней. Для терапии коклюша этого бывает достаточно.
При необходимости пациентам назначают антигистаминные лекарственные средства, которые позволяют устранить аллергические проявления болезни, например, Супрастин или Пипольфен.
Для улучшения отхождения мокроты эффективен массаж и выполнение дыхательных упражнений. Возможно посещение кабинета физиотерапевта.
Чтобы помочь организму быстрее справиться с болезнью, необходимо принимать витаминно-минеральные комплексы, в состав которых входят витамины группы В и витамин А. Также пациент должен как можно больше проводить времени на свежем воздухе, вблизи лесов и водоемов. Температура в помещении не должна превышать 20 °C, так удастся легче переносить приступы кашля. При необходимости воздух в комнате увлажняют с применением соответствующего прибора.
Специальной диеты во время лечения коклюша не требуется. Рекомендуется пить как можно больше жидкости, делая упор на щелочное питье: минеральная вода, молоко, чай, морс, сок. Безусловно, следует отказаться от жирной и жареной пищи, которая нагружает организм. Употребление алкоголя во время лечения недопустимо.
Негативным образом на течении болезни сказываются:
Стрессы;
Недостаточность времени, отведенного на ночной отдых;
Чрезмерные физические нагрузки, поэтому во время прогулок нужно больше сидеть и дышать свежим воздухом, чем ходить.
Лечение антибиотиками допустимо только в первые 10 дней от начала болезни, либо при присоединении осложнений в виде пневмонии или бронхита. То есть, когда больной обращается за помощью на спазматической стадии болезни и чувствует себя при этом удовлетворительно, прием антибактериальных средств не является целесообразным. В это время организм уже самостоятельно начал выводить бактерию из дыхательных путей, и скоро наступит выздоровление. Приступы кашля объяснимы наличием очага нервной возбудимости в головном мозге.
Что касается того, какие именно антибиотики используют при коклюше, то препаратами выбора являются Ампициллин и Эритромицин. Возможно использование лекарственных средств из группы тетрациклинов.
Профилактика коклюша

Чтобы защитить ребенка от коклюша, необходимо сделать прививку.
Ее ставят детям три раза:
В 3 месяца.
В полгода.
В 18 месяцев.
В некоторых областях еще один раз вакцину ставят в 6 лет. В целом, схема введения прививки может быть изменена в зависимости от ситуации в конкретном регионе.
Когда заражение все-таки случается, то больной должен быть изолирован от общества на месяц. Если это ребенок, который посещал детский сад, то в дошкольном учреждении устанавливается карантин сроком на 14 дней.
Хотя коклюш является заболеванием, с которым современной науке удалось справиться, но медицинский контроль над выполнением профилактических мероприятий по нераспространению инфекции все-таки необходим.
Автор статьи: Данилова Татьяна Вячеславовна | Инфекционист
Образование:
в 2008 году получен диплом по специальности «Лечебное дело (Лечебно-профилактическое дело)» в Российском исследовательском медицинском университете имени Н. И. Пирогова. Тут же пройдена интернатура и получен диплом терапевта.
Наши авторы
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кашель: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Кашель – это реакция организма на любое раздражение дыхательных путей, мешающее проходимости воздуха. Раздражающими агентами могут быть мокрота, патогенная флора, инородные тела, пыль, опухоли и др.
В ряде случаев кашель может быть сигналом наличия опасных состояний, и тогда надо срочно обратиться к врачу.
Разновидности кашля
Кашель принято подразделять на сухой (непродуктивный) и влажный (продуктивный).
Кроме того, кашель классифицируют еще по некоторым параметрам:
- по громкости: «лающий» кашель, глухой ослабленный, беззвучный, сиплый (характерен для дифтерийного крупа), звонкий;
- по времени, когда кашель появляется или усиливается: утренний кашель (характерен для курильщиков и больных астмой), ночной кашель (беспокоит пациентов с туберкулезом). Воспалительные заболевания дыхательных путей не связаны со временем суток;
- по механизму возникновения кашель бывает рефлекторным, причина которого – раздражение нервных окончаний органов дыхания, и невротическим – появляющимся вследствие возбуждения рефлекторных зон головного мозга;
- по интенсивности выделяют покашливание, легкий и сильный кашель;
- по продолжительности кашлевого акта: эпизодический (кратковременный или приступообразный) и постоянный кашель.
Наиболее важным критерием врачи считают длительность кашля:
- до 3 недель – острый;
- от 3 до 8 недель – подострый (затяжной, «постинфекционный»);
- более 8 недель – хронический кашель.
Среди всех видов патологического кашля самым распространенным является затянувшийся сухой кашель при простудных заболеваниях и заболеваниях легких.
Возможные причины кашля
Острый кашель, как правило, обусловлен острыми вирусными инфекциями верхних и нижних дыхательных путей, наблюдается при пневмонии, обострениях бронхиальной астмы, хронической обструктивной болезни легких (ХОБЛ). В первые дни ОРВИ болезнетворные микробы и/или вирусы быстро размножаются в эпителиальных клетках дыхательной системы, поражая их своими токсинами. В ответ на это воздействие раздражаются рецепторы – чувствительные нервные клетки дыхательных путей. Начинается кашель. Поскольку мокрота образуется еще в небольшом количестве, кашель остается сухим. Если до простуды пациент был практически здоров и его иммунитет не был ослаблен, то сухой кашель сохраняется лишь первые 2–3 дня болезни, а затем начинает выделяться мокрота и кашель становится влажным. Таким образом дыхательные пути очищаются от слизи и патогенной флоры.
Причиной сухого кашля на выдохе является спазм (значительное сужение) бронхов. Такой спастический кашель может быть признаком бронхиальной астмы и аллергической реакции.
Причиной подострого (постинфекционного) кашля могут стать гиперреактивность бронхов, развитие трахеобронхиальной дискинезии, вследствие перенесенной вирусной, микоплазменной (Mycoplasma pneumoniae) или хламидийной (Chlamydophila pneumoniae) инфекции. Такой кашель часто не поддается стандартной противокашлевой терапии и становится затяжным. Его причиной у взрослых может быть коклюш.
Хронический продуктивный кашель может наблюдаться при ХОБЛ, абсцессе легкого, новообразованиях дыхательных путей и легких. Непродуктивный хронический кашель отмечается при заболеваниях желудочно-кишечного тракта, болезнях сердечно-сосудистой системы, а также может быть связан с приемом некоторых лекарственных препаратов.
Сердечный кашель – результат сердечно-сосудистых заболеваний, таких как артериальная гипертензия, ишемическая болезнь сердца, аритмии, постинфарктный кардиосклероз, пороки клапанов сердца, миокардиты, кардиомиопатии и др. Общим осложнением этих болезней становится хроническая сердечная недостаточность (ХСН), влекущая за собой венозный застой в обоих кругах кровообращения. Недостаточность кровообращения вызывает застой крови в легких и повышение давления в легочных сосудах. Для разгрузки (уменьшения давления) малого круга кровообращения (который снабжает кровью легкие) жидкая часть плазмы пропотевает в стенки альвеол, фактически внутрь легких. Вследствие этого появляется одышка и кашель.
Кашель на нервной почве – это покашливание, не связанное с раздражением кашлевых рецепторов. Нарушение чувствительности слизистой глотки возникает в результате сбоев в работе кашлевого центра, расположенного в мозге. Такой кашель возникает у пациентов с повышенной возбудимостью в ответ на стресс.
Причиной кашля может быть отек гортани, в результате которого сужается ее просвет. Количество воздуха, поступающего в дыхательную систему, сокращается, и ответной реакцией становится сильнейший кашель.
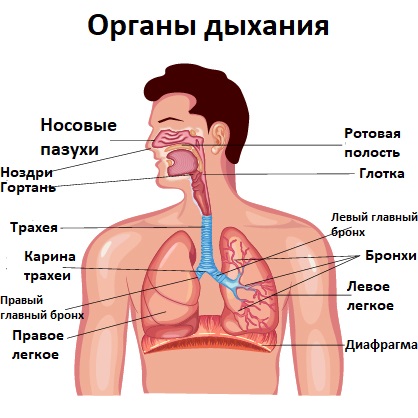 При каких заболеваниях возникает кашель
При каких заболеваниях возникает кашель
Острый (кратковременный) непродуктивный кашель (менее 3 недель) может быть симптомом ОРВИ, новой коронавирусной болезни COVID-19, бронхита, заболеваний ЛОР-органов (ринита, тонзиллита, фарингита, синусита, трахеита), когда к кашлю присоединяется насморк, боль или першение в горле, лихорадка, общая слабость, боль в мышцах и суставах. Острый непродуктивный кашель характерен для сердечной астмы, аспирации инородного тела. Он возникает в результате вдыхания раздражающих аэрополлютантов, а также может стать следствием фибробронхоскопии, ларингоскопии.
При обострении бронхиальной астмы приступ кашля выглядит следующим образом: свободный вдох, сменяющийся затрудненным выдохом с сильными кашлевыми толчками. Присутствуют также свистящее дыхание и одышка.
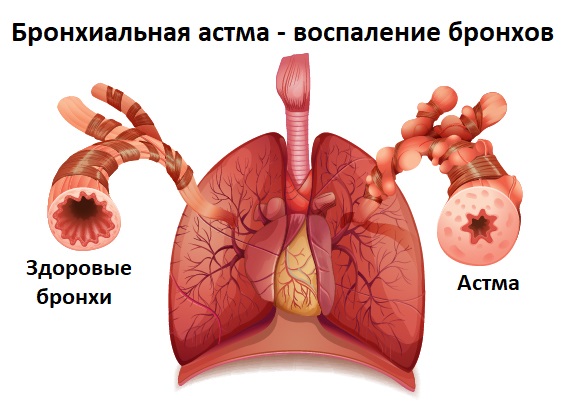
Острый (кратковременный) продуктивный кашель отмечается при пневмонии, остром бронхите, обострении ХОБЛ или хронического бронхита.
Подострый (затяжной) непродуктивный кашель (3—8 недель) возникает после перенесенной инфекции, при коклюше, некоторых заболеваниях ЛОР-органов, плевритах.
Подострый (затяжной) продуктивный кашель отмечается в дебюте хронических заболеваний легких.
Хронический (длительный) непродуктивный кашель (более 8 недель) является симптомом заболеваний желудочно-кишечного тракта (ГЭРБ, грыжа пищеводного отверстия, диафрагмы), интерстициальных заболеваний легких, объемных процессов в средостении, саркоидоза, заболеваний соединительной ткани (синдрома Шегрена, системной склеродермии).
Сердечный кашель сухой, мучительный, усиливается при физических нагрузках, в положении лежа, часто сопровождается посинением кожи губ, лица и других частей тела, болью в сердце и сердцебиением, набуханием шейных вен, одышкой.
Длительным и непродуктивным может быть невротический (психогенный) кашель – он проявляется короткими, достаточно сильными приступами, в промежутках между которыми больного беспокоят подкашливания и першение в горле (эти расстройства наблюдаются только днем, прекращаются ночью, во время приема пищи и разговора).
Хронический (длительный) продуктивный кашель характерен для ХОБЛ, бронхиальной астмы, муковисцидоза, новообразований дыхательных путей и легких, а также для туберкулеза легких.
Диагностика и обследования при кашле
Для постановки диагноза при остром кашле врач ориентируется на жалобы пациента (общее недомогание, повышенная температура тела, першение и/или боль в горле, сухой кашель, боль в груди, усиливающаяся на вдохе, появление гноя в мокроте и т.д.) и в случае необходимости назначает дополнительное обследование, крайне важное при подозрении на пневмонию. Обследование включает
рентгенологическое исследование органов грудной клетки либо КТ грудной клетки и средостения, клинический анализ крови и общий анализ мочи, бактериологический посев мокроты.
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов)
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count.
Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ
Кровь – это жидкая ткань, выполняющая различные функции, в том числе, транспорта …
720 руб
Анализ мочи общий (Анализ мочи с микроскопией осадка)
Исследование разовой утренней порции мочи, включающее в себя определение физических (цвет, прозрачность, удельный вес), химических (pH, содержание белка, глюкозы, кетонов, уробилиногена, билирубина, гемоглобина, нитритов и лейкоцитарной эстеразы), а также оценку качественного и количественного со…
360 руб
При хроническом кашле требуется более подробное обследование пациента. При сборе анамнеза учитывается не только состояние больного на момент обращения, но и отягчающие факторы: табакокурение, работа на вредном производстве, случаи аллергии и т.д.
В диагностических целях назначают рентгенографию органов грудной клетки и придаточных пазух носа; спирометрию (при наличии бронхообструктивных нарушений — выполнение пробы с бронхолитиком); у пациентов с нормальными показателями спирометрии, но при подозрении на кашлевой вариант бронхиальной астмы целесообразно выполнение бактериологического исследования мокроты, упрощенные тесты (например, пик-флоу) и спирографическое исследование для оценки дыхательной функции, тесты для выявления аллергенов, провоцирующих астму; фибробронхоскопия (с обязательным микробиологическим, цитологическим исследованием промывных вод бронхов в случае подозрения на наличие инородного тела; компьютерная томография, фиброгастроскопия с целью диагностики ГЭРБ, рентгенография трахеи с функциональными тестами (кашель, глубокий вдох, выдох).
Смесь аллергенов сорной травы: амброзия полыннолистная, полынь обыкновенная, марь белая, подорожник, чертополох русский (WP1;CommonRagweed, Mugwort, English Plantain,LambsQuarters, Russian Thistle,IgE)
Определение суммарных специфических IgE к аллергенам сорных трав.
Все эти растения – сильные аллергены, наиболее выраженной аллергенной активностью обладает амброзия обыкновенная. Самое частое проявление аллергии на эти растения – поллиноз. Время цветения: май – сентябрь.
1 750 руб
Смесь аллергенов деревьев: ольха, лещина обыкновенная, ива, берёза, дуб, IgE (TP9; Tree Panel 9: Alder, Birch, Hazelnut, Oak, Willow, IgE)
Определение суммарных специфических IgE к аллергенам деревьев.
Ольха — дерево из семейства берёзовых. Естественный ареал охватывает области холодного и умеренного климата. Цветёт до развёртывания листьев.
Лещина обыкновенная (орешник). В её орехах содержатся белки, жиры…
1 750 руб
Смесь пищевых аллергенов 2: киви, манго, банан, ананас, IgE (Food Panel FP50 : F84 Kiwi Fruit (киви), F91 Mango (манго), F92 Banana (банан), F210 Pineapple (ананас), IgE)
Определение суммарных специфических IgE к аллергенам данной группы фруктов.
Панель пищевых аллергенов тропических фруктов. Реакции на киви, банан, ананас среди аллергических реакций на фрукты наблюдаются относительно часто. Характеризованы различные антигены этих продуктов. В некоторы…
1 750 руб
Исследования смыв с бронхов
Материал для исследования. В современных эндоскопических приборах имеются специальные приспособления для взятия материала на морфологическое исследование. При эндоскопии могут быть получены: мазки щёточкой, промывные воды, мазки тампоном, мазки-отпечатки щипковых биопсий.
Виды эндоскопи…
870 руб
В числе лабораторных методов диагностики следует упомянуть общий анализ мокроты; исследование общего и специфических IgE, исследование крови на антитела к хламидии, стрептококку, пневмококку и микоплазме.
Исследование мокроты
Успех цитологической диагностики зависит от правильного собирания мокроты и её обработки. Для анализа следует брать утреннюю порцию мокроты, откашливаемую больным натощак.
Цитологическое исследование мокроты (пятикратное) позволяет обнаружить раковые клетки у 50 – 85% больных центральны…
870 руб
Пневмококк, определение ДНК в мокроте (Streptococcus pneumoniae, DNA)
Определение ДНК Streptococcus pneumonia в мокроте методом ПЦР с детекцией в режиме реального времени.
Пневмококк Streptococcus pneumoniae относится к роду стрептококков. S. pneumoniae вызывает различные по локализации и степени тяжести инфекции у человека. Пневмококк может быть причиной пневмон…
690 руб
Для диагностики коклюша проводят бактериологическое и серологическое (определение антител в сыворотке крови) исследования на Bordetella pertussis и B. Parapertussis.
Диагностический поиск при хроническом кашле достаточно сложен и при отсутствии клинических признаков конкретного заболевания представляет собой последовательное исключение наиболее частых причин кашля (отмену лекарств, которые могут вызывать кашель, исключение неврогенного характера кашля и т.д.).
Диагностика сердечного кашля включает ЭКГ для выявления аритмий, перенесенного ранее инфаркта, гипертрофии желудочков; нагрузочные тесты, в том числе велоэргометрию, вместе с регистрацией ЭКГ; ЭхоКГ для определения типа и выраженности нарушения насосной функции сердца; рентгенографию грудной клетки; клинический и биохимический анализы крови, общий анализ мочи.
ЭКГ за 5 минут
Исследование функциональных возможностей сердца – быстро, безболезненно и информативно.
ЭКГ с физической нагрузкой
Исследование функциональной активности миокарда на фоне физической нагрузки, позволяющее выявить ряд патологий сердечно-сосудистой системы.
Эхокардиография
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
Эхокардиография
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
Анализ мочи общий (Анализ мочи с микроскопией осадка)
Исследование разовой утренней порции мочи, включающее в себя определение физических (цвет, прозрачность, удельный вес), химических (pH, содержание белка, глюкозы, кетонов, уробилиногена, билирубина, гемоглобина, нитритов и лейкоцитарной эстеразы), а также оценку качественного и количественного со…
360 руб
Что следует делать при кашле
Терапия кашля зависит от причины его возникновения. В большинстве случаев при сухом кашле врач назначает отхаркивающие и муколитические лекарства (в таблетках или сиропах). Они повышают выработку мокроты, делают ее менее вязкой и более текучей.
Если через 2–3 дня подобной терапии сухой кашель не перешел во влажный, необходимо сообщить об этом лечащему врачу.
Астматический приступ кашля, кашель при отеке гортани и непрекращающийся сердечный кашель требуют незамедлительного вызова скорой медицинской помощи.
К каким врачам обращаться?
Терапией заболеваний, при которых появляется кашель, занимаются терапевты, лор-врачи, пульмонологи. При необходимости они направляют пациента к невропатологу, психотерапевту, кардиологу.
Лечен
